чем лечить лишай у детей каким лекарством или мазью
Лишай у детей
Лишай у детей – группа инфекционных дерматозов грибковой или вирусной природы, протекающих с высыпаниями, зудом, шелушением, нарушением пигментации кожи, выпадением волос. У детей встречаются различные виды лишая (стригущий, разноцветный, красный плоский, отрубевидный, опоясывающий), имеющие специфические проявления. Для выявления лишая у детей проводится дерматологическая диагностика: осмотр кожи под лампой Вуда, микроскопия соскобов, вирусологическое и культуральное исследование. Лечение лишая у детей включает карантинные мероприятия, обработку пораженных участков кожи противогрибковыми, противовирусными, кортикостероидными препаратами, физиотерапевтическое воздействие.
Общие сведения
Лишай у детей – собирательный термин, обозначающий вирусные и грибковые заболевания кожи у детей, различные по этиологии, внешним проявлениям и течению. По статистике, тем или иным видом лишая поражается до 90% детей, посещающих различные детские учреждения. В детской дерматологии лишай чаще диагностируется у детей в возрасте до 14 лет. Ввиду того, что некоторые виды лишая высококонтагиозны и представляют опасность для окружающих детей и взрослых, при любых кожных изменениях необходимо показать ребенка педиатру, детскому дерматологу или инфекционисту.
Специалистам в области педиатрии наиболее часто приходится сталкиваться со случаями стригущего лишая (трихофитией и микроспорией), отрубевидного (разноцветного), розового (лишая Жибера), реже – красного плоского и опоясывающего лишая у детей.
Причины лишая у детей
С учетом вызывающих их возбудителей, лишаи у детей делятся на грибковые и вирусные. Заражение детей лишаем обычно происходит в коллективах (детском саду, школе, лагере), общественных местах (бассейнах, банях, парикмахерских), при тесном контакте с животными (собаками, кошками), несоблюдении правил личной гигиены.
Розовый лишай у детей обычно возникает после перенесенных респираторных и кишечных инфекций, вакцинации, острых лихорадочных состояний. Причины заболевания точно не известны; предположительно возбудителем выступает вирус герпеса человека типа 7 (HHV7), а инфекция передается воздушно-капельным или контактным путем. Розовым лишаем заболевают дети и взрослые в возрасте от 10 до 35 лет.
Этиология красного плоского лишая также изучена недостаточно. В настоящее время рассматривается ряд теорий (наследственная, вирусная, иммуноаллергическая, неврогенная, интоксикационная).
Опоясывающий лишай у детей больше известен как опоясывающий герпес. Заболевание вызывается вирусом герпеса Varicella zoster, который также является возбудителем ветряной оспы. После перенесенной ветрянки вирус «дремлет» в нервных ганглиях и активизируется под воздействием неблагоприятных факторов. Серонегативные дети, контактировавшие с больным опоясывающим лишаем, могут заболеть ветрянкой.
Наибольшая заболеваемость грибковым лишаем среди детей отмечается в теплое время года; вирусным – в холодные сезоны. К возникновению лишая у детей предрасполагает ослабление иммунитета, недостаток витаминов, переутомление; наличие ОРВИ, аллергических реакций, вегетоневрозов, повышенной потливости, мелких повреждений кожи.
Симптомы лишая у детей
Стригущий лишай у детей
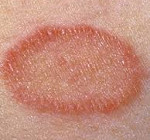
Стригущий лишай является самым распространенным среди детей грибковым заболеванием, поражающим кожу, волосы, ногти. От момента заражения грибком до появления симптомов лишая у детей может пройти от 5 дней до 6 недель. При поражении кожи образуются отграниченные круглые и овальные пятна красноватого цвета. Кожа на этих участках покрыта корочками и чешуйками, сильно шелушится; иногда выражены зуд и жжение.
Если стригущий лишай у детей поражает волосистую часть головы, это сопровождается образованием крупного очага облысения округлой формы, в границах которого волосы обломаны (как будто подстрижены) на уровне 4-8 мм от кожи головы. Вокруг основного очага могут располагаться мелкие, иногда многочисленные аналогичные очажки поражения.
У ослабленных детей стригущий лишай может протекать с лимфаденитом, повышением температуры, снижением аппетита, головной болью, пиодермией, фолликулитом и перифолликулитом головы.
Отрубевидный (разноцветный) лишай у детей
Окраска пораженных участков может варьировать от светло-кремового до темно-бурого цвета, что послужило двоякому названию лишая у детей – отрубевидный или разноцветный. Зоны, пораженные лишаем, имеют свойство не темнеть от загара, что объясняет появление на коже у детей гипопигментированных участков.
Розовый лишай у детей
Красный плоский лишай у детей
Данная разновидность лишая у детей встречается крайне редко. При заболевании поражаются кожа, слизистые оболочки, редко – ногти. Дерматоз характеризуется мономорфной сыпью в виде плоских узелков ярко-красного или синюшного цвета с блестящей поверхностью, диаметром 2–3 мм. Красный плоский лишай сопровождается интенсивным зудом, лишающим детей сна. Сливаясь, узелки образуют небольшие бляшки с мелкими чешуйками на их поверхности.
Опоясывающий лишай у детей
Опоясывающий лишай (герпес) развивается у детей старше 10 лет и взрослых, перенесших в прошлом ветряную оспу. Появлению кожных высыпаний при опоясывающем лишае у детей предшествует гриппоподобное состояние – недомогание, познабливание, повышение температуры, ощущение жжения, онемения или покалывания по ходу чувствительных нервов, в зоне будущих высыпаний.
Через 1-2 суток на эритематозно-отечном фоне появляются группы пузырьков размером 0,3-0,5 см, заполненные прозрачным содержимым. Сыпь располагается линейно, по ходу крупных нервных стволов и нервных ветвей. В период активных высыпаний отмечается высокая лихорадка, иррадиирующие боли по ходу межреберных и тройничного нерва, лимфаденит. Спустя несколько дней содержимое пузырьков мутнеет и подсыхает; на их месте образуются корочки, которые затем отпадают, оставляя после себя легкую пигментацию. Выздоровление обычно наступает в сроки от 15 дней до 1 месяца.
При опоясывающем лишае у детей могут развиваться стоматит, конъюнктивит, кератит, иридоциклит, неврит зрительного и глазодвигательного нервов, невралгии. У ослабленных детей опоясывающий лишай может осложняться серозным менингитом, энцефалитом, миелитом.
Диагностика лишая у детей
Диагностика лишая у детей, а также определение его формы осуществляется детским дерматологом, микологом или инфекционистом. Для подтверждения предполагаемого диагноза врач проводит визуальный осмотр кожных покровов, специальные пробы, люминесцентную диагностику. Каждой форме лишая у детей присущи свои особенности морфологии элементов, а также характерная флюоресценция пораженных участков при осмотре кожи ребенка под лампой Вуда.
Для определения видовой принадлежности грибковых возбудителей проводится исследование соскоба кожи под световым микроскопом, бакпосев соскоба/отделяемого на микрофлору. С целью подтверждения диагноза красного плоского лишая у детей иногда приходится прибегать к биопсии кожи и исследованию морфологии клеток и тканей.
При опоясывающем лишае у детей может потребоваться проведение ИФА крови, консультаций детского невролога и детского офтальмолога.
Дифференциальная диагностика лишая у детей проводится с псориазом, экземой, локальными аллергическими реакциями, детскими инфекциями (корью, краснухой), витилиго, гнездной алопецией у детей (при стригущем лишае).
Лечение лишая у детей
Схема терапии лишая у детей зависит от вида инфекции и выраженности проявлений. Во всех случаях лечение должно проводиться под контролем врача-дерматолога. Заразные формы лишая требуют изоляции больного ребенка и временного прекращения контактов с ним других детей.
Терапия опоясывающего лишая у детей проводится противовирусными препаратами местного и общего действия (интерферон, ацикловир), анальгетиками, НПВС. Осуществляется смазывание очагов высыпаний зеленкой и другими дезинфицирующими растворами для предупреждения нагноительных осложнений. Очень эффективны при опоясывающем лишае у детей физиотерапевтические процедуры – соллюкс, УФО, ультразвуковая терапия, электрофорез, диатермия, магнитное поле. При выраженном болевом синдроме проводятся новокаиновые блокады, рефлексотерапия.
Важным моментом является строгое соблюдение правил гигиены (регулярная смена белья и одежды ребенка, их стирка и проглаживание; недопущение расчесывания элементов; дезинфекция предметов личной гигиены), временное исключение общих водных процедур, гипоаллергенное питание.
Профилактика лишая у детей
Факторами, позволяющими предотвратить заражение лишаем, служат: полная изоляция больного ребенка от здоровых детей; ограничение контактов детей с бездомными животными; регулярный осмотр домашних питомцев ветеринаром. Крайне важно уделять внимание укреплению иммунитета детей, прививать детям гигиенические навыки.
Лечение лишая у детей – долгий и требующий терпения процесс. Зачастую исчезновение видимых проявлений вовсе не означает полного выздоровления, поэтому необходимо строго выдерживать обозначенные врачом сроки терапии и карантина.
Лишай: как выглядит и чем лечить
Лишай у человека имеет разную природу, это может быть как инфекционное, так и незаразное заболевание. Он проявляется пятнами разного цвета, отечность зудом, болезненными ощущениями. Требует немедленного лечения во избежание негативных последствий. При этом обращение к дерматологу обязательно, поскольку существует 7 видов лишая, и поставить диагноз без визита к специалисту практически невозможно.
Лишай у человека: причины и виды
Эта патология относится связана с кожным покровом. Наблюдается как у взрослых, так и у детей любого возраста. Чаще всего болезнь заразна, поэтому особенно рискуют пострадать люди со слабым иммунитетом.
Лишай может передаваться от кошек, собак и других зараженных животных. Но у этого заболевания могут быть и другие причины:
ослабление иммунитета на фоне перенесенной инфекции;
частые психологические нагрузки, стресс;
нарушение правил личной гигиены;
плохая экологическая обстановка;
нарушения работы нервной системы;
сбои в работе гормональной системы.
В зависимости от причин и проявлений у человека выделяют 7 видов лишая:
Опоясывающий: возникает на фоне обострения вируса герпеса. Проявляется пятнами на межреберной области, рядом с основными нервными путями. Может не давать никаких симптомов на протяжении 2 или 3 недель. Особую опасность представляет глазная разновидность, поскольку в этом случае при отсутствии лечения можно утратить зрение.
Стригущий (его также называют «трихофития») поражает кожные покровы головы, шеи, плечевой области. Нередко наблюдается у детей. Заболевание вызывается грибками, возникает по причине заражения от больного человека или животного (контактно-бытовой путь).
Розовый, который также называют болезнь Жибера, возникает из-за вируса герпеса, в основном весной и осенью. Характеризуется розовыми пятнами на конечностях и в паховой области.
Отрубевидный развивается из-за микроскопических грибков, в основном в летний период. В результате на кожных покровах появляются пятна разной окраски – розовой, желтой, коричневой. Воспалений нет, при этом кожа шелушится. Очень часто поражает спину. Если ничего не предпринимать, эта форма может стать хронической.
Красный плоский – редкая разновидность лишая, которая развивается на слизистой разных частей тела, во рту, на предплечье и конечностях. При отсутствии лечения может полностью разрушить ногти.
Белый (его также называют солнечным) – самая слабая форма лишая, которая может развиваться в течение нескольких лет. Причина появления – заражение дрожжевыми грибками. Чаще всего поражает детей и молодых людей до 30 лет. В основном поражает поверхности кожи груди и головы. С солнцем эта форма никак не связана, однако белые пятна хорошо заметны на фоне загара, чем объясняется название болезни.
Чешуйчатый (второе название – псориаз) – неинфекционный лишай, связанный с аутоиммунными процессами. Опасная форма, которая в запущенном виде может привести к артриту.
Как выглядит лишай у человека
Внешнее проявление патологии очевидно – лишай сопровождается рядом признаков:
сыпь в виде пятен разной окраски – красной, розовой, коричневатой, желтой;
зуд, жжение, неприятные (болезненные) ощущения;
чешуйки, пузырьковые образования на пятнышках;
проплешины на голове в области волосяного покрова (стригущая форма);
повышение температуры (редко);
Лишай на коже: лечение
Терапия заболевания особенно эффективная на раннем этапе. Лишай можно вылечить у всех пациентов, вне зависимости от возраста. При этом обратиться к врачу нужно даже при незначительных проявлениях. В целях диагностики дерматолог проводит визуальный или инструментальный осмотр (с использованием специальной лампы), назначает ряд анализов – изучение мочи, крови, а также иммунологические исследование и проведение соскоба кожи.
После установления точной причины и вида лишая назначается лечение. Чаще всего оно связано с применением специальных мазей наружным способом (противогрибковые препараты). Курс терапии длится от 2 недель до 3-4 месяцев.
Основные направления лечения:
Этиотропное – применение препаратов, которые устраняют причину заболевания. Это могут быть фунгициды или противовирусные средства (на основе «Ацикловира»).
Устранение зуда, пятен и других неприятных симптомов.
Проведение процедур – УФ-терапия, физиотерапия, повышение сопротивляемости (укрепление иммунитета), соблюдение личной гигиены.
В редких случаях необходимо провести дезинфекцию помещения, особенно белья, мебели, личных вещей.
Самостоятельно лечить лишай в домашних условиях не рекомендуется. Это опасно тем, что можно упустить время, а также заразить других людей. К тому же пациент зачастую не может определить, каким именно препаратом лечить патологию. Например, человек «назначает» противомикробную мазь, в то время как у него развивается герпетический (вирусный) лишай. В редких случаях из-за упущенного времени могут наступить тяжелые последствия, связанные со слепотой, артритом и другими осложнениями.
Мази от лишая
Применение мазей и других средств показано только с разрешения врача. Чаще всего для лечения симптомов и причин лишая используют такие препараты:
«Акридерм» включает в себя антибиотики и гормональные вещества;
«Ацикловир» – препарат противовирусной группы;
«Гистан» – гормональное средство, блокирующее воспалительные процессы и устраняющее зуд;
«Клортримазол» – противогрибковое средство;
«Лоринден» – мазь с гормональными компонентами для устранения зуда и отека;
«Преднизолон» – одно из лучших и самых доступных средств: содержит в своем составе гормоны;
«Салициловая мазь» – в настоящее время применяется заметно реже, поскольку не дает заметного эффекта, к тому же приводит к тому, что кожа сушится;
«Флуциар» – гормональное гипоаллергенное средство, устраняет покраснение, зуд.
Розовый лишай Жибера
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ РОЗОВЫМ ЛИШАЕМ ЖИБЕРА
Шифр по Международной классификации болезней МКБ-10
L42
ОПРЕДЕЛЕНИЕ
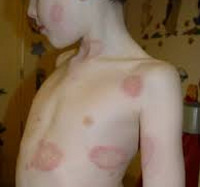
Розовый лишай Жибера (питириаз розовый, болезнь Жибера, розеола шелушащаяся, pityriasis rosea) – острый воспалительный самостоятельно разрешающийся дерматоз, для которого характерны типичные овальные или монетовидные пятнисто-папулезные и эритематозно-сквамозные очаги, первично располагающиеся на туловище и проксимальной поверхности конечностей.
Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Клиническая картина
Cимптомы, течение
У 80% больных в начале заболевания появляется яркая, овальная, слегка приподнятая над уровнем кожи бляшка, диаметром от 2 до 5 см, которая локализуется, как правило, на туловище. В центре бляшки наблюдается нежное шелушение. Через 1-2 недели появляются множественные отечные, розоватого цвета эритемато-сквамозные пятна диаметром до 2-3 см, округлых или овальных очертаний, расположенные вдоль линий Лангера. Центр их нежно-складчатый, иногда пигментированный с шелушением. Шелушение более характерно на границе центральной и периферической зон в виде характерного «воротничка». Высыпания появляются не одновременно, что обусловливает эволюционный полиморфизм. Элементы начинают разрешаться с центральной части, которая пигментируется, теряет яркие тона, отшелушивается. Постепенно исчезает венчик эритемы, оставляя нерезко выраженную гиперпигментацию.
Заболевание может сопровождаться легким зудом, который нередко вызывается избыточным раздражением при лечении антисептическими препаратами, противогрибковыми средствами.
Иногда материнская бляшка отсутствует или имеются несколько материнских бляшек. Могут наблюдаться так же атипичные формы розового лишая: уртикарная, везикулезная, папулезная, возникающие из-за раздражения кожи вследствие трения, потливости, нерациональной наружной терапии. Однако и в этих случаях элементы располагаются вдоль линий Лангера. Заболевание обычно не рецидивирует. Спонтанное выздоровление происходит на 4-5 неделе заболевания. Остаточные клинические проявления наблюдаются редко. В ряде случаев встречается гипо- или гиперпигментация, которая чаще появляется или становится более выраженной под воздействием солнца или ультрафиолетовой терапии.
Диагностика
Диагностика основывается на данных анамнеза (связь с недавно перенесенной инфекцией, переохлаждение, нарушение общего состояния) и клинической картине заболевания (наличие «материнской» бляшки, эритемато-сквамозных элементов, расположенных по линиям Лангера).
Лабораторные исследования:
– клинические анализы крови и мочи;
– серологические исследования для исключения сифилиса;
– микроскопическое исследование соскоба с кожи для исключения микоза.
При затруднении диагностики проводится гистологическое исследование биоптатов кожи.
Дифференциальный диагноз
Дифференциальный диагноз проводят с следующими заболеваниями:
1. Себорейная экзема. При экземе не наблюдается характерного расположения элементов по линиям Лангера, отсутствует материнская бляшка, в очагах имеются более крупные сальные чешуйки.
2. Псориаз. При псориазе отсутствует материнская бляшка, кожные высыпания не пятнистого, а папулезного характера. Характерна локализация высыпаний на волосистой части головы, лице, кистях и стопах. Имеются типичные псориатические элементы.
3. Каплевидный парапсориаз. При парапсориазе элементы папулезные, характерны симптомы скрытого шелушения, шелушения в виде облатки, точечные геморрагии; цвет высыпаний более темный, коричневатый.
4. Сифилис. Для сифилитической розеолы характерна более бледная окраска высыпаний. Папулезный сифилид характеризуется присутствием плотного инфильтрата в основании, цвет высыпаний медно-красный. Результаты серологического обследования на сифилис положительные.
5. Микоз гладкой кожи. При микроскопическом исследовании обнаруживаются возбудители микоза.
Лечение
Общие замечания по терапии
Обычно самопроизвольное выздоровление наступает через 4-5 недель от начала заболевания. Неосложненное течение розового лишая лечения не требует. Больным рекомендуется ограничить прием водных процедур, пользование мочалкой, растирание жестким полотенцем. Важно не вызывать раздражения кожи обильным потоотделением, не пропускающей воздуха одеждой из шерсти или синтетики.
При генерализации процесса, выраженном экссудативном характере высыпаний, аллергических проявлениях, экзематизации, наличии зуда показана терапия.
Показания к госпитализации
Отсутствуют.
Схемы лечения
Медикаментозная терапия:
При распространенном поражении кожи, сопровождающемся выраженным зудом:
1. Топические глюкокортикостероидные препараты:
– гидрокортизона бутират крем, мазь 0,1% (С) 1-2 раза в сутки в виде аппликаций в течение 5-7 дней 2
или
– алклометазона дипропионат крем, мазь 0,05% (С) 1-2 раза в сутки в виде аппликаций в течение 5-7 дней 2
или
– метилпреднизолона ацепонат крем, мазь 0,1% (С) 1-2 раза в сутки в виде аппликаций в течение 5-7 дней 2
или
– мометазона фуроат крем, мазь 0,1% (С) 1-2 раза в сутки в виде аппликаций в течение 5-7 дней 2.
Немедикаментозная терапия:
Ультрафиолетовая средневолновая терапия с длиной волны 280-320 нм 5 раз в неделю в течение 1-2 недель (С) [2, 4]. При этом виде терапии возможно появление поствоспалительной гиперпигментации.
Требования к результатам лечения
– исчезновение субъективных ощущений;
– отсутствие появления новых высыпных элементов;
– разрешение высыпаний.
Тактика при отсутствии эффекта от лечения
Убедиться в полной элиминации экзогенных провоцирующих факторов. Возможен короткий курс системных глюкокортикостероидных препаратов: преднизолон 15-20 мг в сутки перорально до купирования основной клинической симптоматики (А) 5.
ПРОФИЛАКТИКА
Профилактика вирусной и бактериальной инфекции.
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.