через какое время останавливается кровь после родов
Лечение маточного кровотечения
В норме маточное кровотечение появляется ежемесячно у каждой женщины репродуктивного возраста. Физиологически обосновано выделение крови также после родов и инвазивных гинекологических процедур. Если же кровь появляется у девочек до полового созревания, у женщин в середине менструального цикла или после менопаузы, говорят об аномальном маточном кровотечении.
Оно может быть вызвано разными причинами, начиная от воспалительных заболеваний до опухолей, и требовать немедленной госпитализации. При этом у многих маточное кровотечение носит хронический характер – воспринимая его как менструацию женщины долго не обращаются к гинекологу.
Маточное кровотечение — симптомы
Симптомы маточного кровотечения могут отличаться в зависимости от его причины, возраста женщины, наличия других заболеваний и индивидуальных особенностей.
Признаками патологического процесса могут быть:
При остром состояние кровотечение может быть обильным и начаться неожиданно. Хроническое, как правило, проявляется увеличением длительности менструации, мажущими выделениями в середине цикла. На фоне этого у женщины может развиться анемия, появиться слабость, головокружение, бледность кожи.
КАК ОТЛИЧИТЬ МЕНСТРУАЦИЮ ОТ МАТОЧНОГО КРОВОТЕЧЕНИЯ?
Маточное кровотечение бывает сложно отличить от обычной менструации. Из-за этого многие не обращаются к врачу своевременно. Сделать это следует, если:
Такие симптомы могут говорить о начале не естественной менструации, а аномального кровотечения.
Маточное кровотечение — причины
Причин аномальной кровопотери может быть много. Определить ее можно после тщательного обследования. Сделать это только по симптомам нельзя.
Самыми распространенными причинами являются:
Некоторые специалисты выделяют и такие причины, как сильный стресс, постоянное переутомление, смена климата, строгая диета и недостаток питания (в этом случае может быть и задержка).
Маточное кровотечение — виды
Маточные кровотечения классифицируют по нескольким параметрам.
По возрасту женщины выделяют:
По периоду появления определяют:
Также аномальные кровотечения классифицируют по причинам. В 2011 году Международная ассоциация акушеров и гинекологов приняла новую классификацию. Она называется PALM и COEIN. Аббревиатуры составлены по первым буквам диагнозов, которые входят в каждую группу.
PALM включает в основном структурные патологии. Это:
COEIN включает 5 категорий, преимущество дисфункциональных:
Маточное кровотечение — осложнения
Маточное кровотечение опасно как само себе, так и его причина. При хронической кровопотере может развиться анемия, а при острой и сильной – шок и другие опасные для жизни последствия.
Аномальное кровотечение может быть симптомом многих заболеваний, в том числе опухолей. При несвоевременной диагностике они могут прогрессировать и вызывать еще большие осложнения.
ДИАГНОСТИКА МАТОЧНОГО КРОВОТЕЧЕНИЯ
При маточном кровотечении нужна комплексная диагностика. Причин его появления может быть много, в том числе не только гинекологические заболевания, но общие. Выяснить истинную причину нужно, чтобы подобрать правильное лечение и предотвратить рецидив.
Во время консультации гинеколог обязательно проводит осмотр на кресле. Он позволяет подтвердить кровотечение и проверить наличие поверхностно расположенных новообразований, которые могли его спровоцировать. Также врач расспрашивает пациентку о жалобах, вероятности беременности, наличии заболеваний и т.д.
Комплексная диагностика может включать:
Сначала специалист назначает обследования, чтобы подтвердить или опровергнуть наиболее распространенные причины маточного кровотечения. Если они не дают объяснения, гинеколог назначает другие исследования. Программу диагностики каждый раз составляют индивидуально на основе симптомов пациентки, состояния ее здоровья, возраста и других факторов.
ЛЕЧЕНИЕ МАТОЧНОГО КРОВОТЕЧЕНИЯ В КЛИНИКЕ “РИМ”
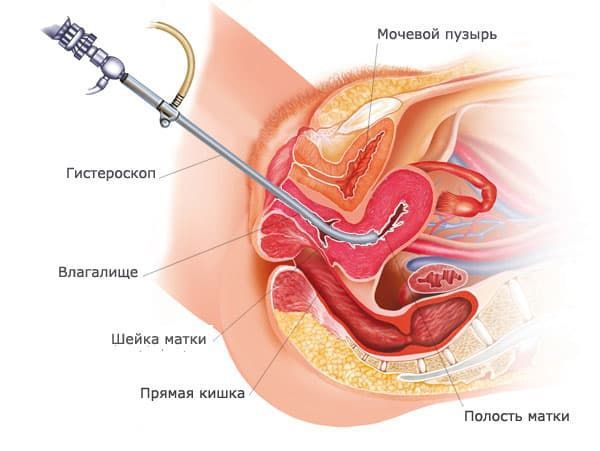
Способ лечения зависит от характера кровопотери и его причины. При остром состоянии сначала останавливают кровотечение и стабилизируют состояние женщины. Как правило, это делают хирургическим методом – проводят гистероскопию. Это эндоскопическая лечебно-диагностическая процедура. В полость матки через влагалище вводят эндоскоп с оптическим прибором, При этом оно многократно увеличивается, что позволяет врачу найти источник кровотечения, остановить его, взять образцы тканей для анализа и при необходимости удалить полипы или другие новообразования.
После остановки острого кровотечения проводят тщательное обследование и выясняют его причину, от которой зависит план дальнейшего лечения. Если кровопотеря носит хронический характер, то диагностику проводят до начала лечения.
При дисфункциональных нарушениях (например, гормональный сбой) применяют медикаментозную терапию. Врач может назначить гормональные препараты, сосудоукрепляющие средства, железосодержащие для лечения анемии и другие по показаниям. Соответственно, при воспалительных и инфекционных заболеваниях назначают курс антибактериальной, противовирусной или противогрибковой терапии, а также препараты для снятия болезненных симптомов.
Если маточное кровотечения развивается на фоне эндокринного, аутоиммунного или другого общего заболевания, гинеколог может направить пациентку к профильному специалисту.
В большинстве случаев проводится комплексное лечение разными препаратами, чтобы устранить причину кровотечения, а также симптомы болезни и ее осложнения (анемия и другие).
ПРОФИЛАКТИКА МАТОЧНОГО КРОВОТЕЧЕНИЯ
Чтобы снизить риск маточного кровотечения и рецидивов нужно внимательно следить за своим здоровьем.
Также гинеколог может посоветовать индивидуальные профилактические меры, учитывая состояние здоровья женщины и наличие факторов риска.
Послеродовой период: остаточные явления
ПОСЛЕ РОДОВ, КОГДА КАЖЕТСЯ, ЧТО ВСЕ САМОЕ ТЯЖЕЛОЕ ПОЗАДИ, ЖЕНЩИНА МОЖЕТ СТОЛКНУТЬСЯ С НОВЫМИ СЛОЖНОСТЯМИ, КАСАЮЩИМИСЯ СОСТОЯНИЯ ЕЕ СОБСТВЕННОГО ЗДОРОВЬЯ. ТУТ ВАЖНО НЕ ПАНИКОВАТЬ И ПОНЯТЬ, ПРОЙДЕТ ЛИ ПРОБЛЕМА САМА СОБОЙ ИЛИ НУЖНА ВРАЧЕБНАЯ ПОМОЩЬ.
ОЙ, БОЛИТ!
Сразу после родов молодую маму беспокоят боли внизу живота, которые наиболее ощутимы во время прикладывания малыша к груди. Не волнуйтесь: это сокращается увеличенная матка. Сосание груди стимулирует процесс, так как вырабатывается окситоцин, отвечающий за маточные сокращения. При интенсивной боли в первые 3–4 дня врачи предлагают обезболивающие препараты в виде ректальных свечей и таблеток. Ребенку прием медикаментов не повредит. Молоко приходит только на 3–4-е сутки, а химический состав молозива, которое появляется сразу после родов, блокирует переход в него любых лекарств. К 5–7-м суткам боль ослабевает. Если этого не произошло или она нарастает, надо обратиться к врачу. Возможно, виной всему разрыв или надрыв маточных связок, неушитые разрывы и гематомы влагалища и промежности.
Болезненные ощущения в промежности, если не было рассечения ее тканей, должны пройти к концу первой недели после родов. При рассечении тканей промежности болевой синдром может сохраняться до нескольких недель.
Обратите внимание на динамику изменения лохий – послеродовых очищающих выделений. В первые сутки они красные, так как в них значительная примесь крови. К 3–4-му дню лохии светлеют, к 10-му дню они слизистые, к 3-й неделе – скудные и к 6-й неделе постепенно прекращаются. Если лохии остаются интенсивно красными и обильными или внезапно прекратились, нужна консультация врача. Показаться доктору необходимо и в том случае, если у выделений гнилостный запах. В норме у лохий он прелый.
Повышенная чувствительность сосков в первые сутки после родов считается нормой. Обычно на 3–4-й день она снижается. Чтобы не было трещин, надо правильно давать ребенку грудь, чтобы он ртом захватывал не только сосок, а всю ареолу.
На фоне лактации, особенно на этапе ее становления, температура может подниматься до 38 °С. Если она выше и не падает после сцеживания молока, нужно обратиться к врачу. При этом, чтобы не было погрешностей в измерении, градусник нужно держать в локтевом сгибе, во рту или в заднем проходе. В подмышечной впадине значения всегда будут высокими из-за близости к лактирующей молочной железе.
ФИЗИОЛОГИЧЕСКИЕ ЗАТРУДНЕНИЯ
Из-за отека слизистой и шейки мочевого пузыря в первые сутки после родов женщина может не чувствовать позывов к мочеиспусканию. Этот процесс надо обязательно наладить к концу первых суток после рождения ребенка, иначе растянутый мочевой пузырь будет давить на матку и препятствовать ее сокращению.
Иногда молодая мама боится акта мочеиспускания, так как капли мочи, попадая на поврежденную слизистую влагалища, вызывают болезненные ощущения и жжение. Снять дискомфорт поможет теплый душ или теплая грелка на область мочевого пузыря. Врачи рекомендуют также поливать теплой водой уретру, а почувствовав позыв к мочеиспусканию, включать воду. При этом происходит рефлекторное опорожнение мочевого пузыря.
Опасения испытывают недавно родившие женщины и во время акта дефекации, так как опасаются тужиться. И напрасно: швы при натуживании не разойдутся. Чтобы не было запоров и дефекация происходила без усилий, для первого раза можно использовать слабительное растительного происхождения или свечи с глицерином, а дальше – придерживаться режима питания и определенной диеты. Полезно ввести в рацион фрукты, овощи и каши, исключить пряную пищу, маринады, ограничить жиры, питаться часто, небольшими порциями и пить побольше жидкости.
NAME] => URL исходной статьи [
Код вставки на сайт
Послеродовой период: остаточные явления
ПОСЛЕ РОДОВ, КОГДА КАЖЕТСЯ, ЧТО ВСЕ САМОЕ ТЯЖЕЛОЕ ПОЗАДИ, ЖЕНЩИНА МОЖЕТ СТОЛКНУТЬСЯ С НОВЫМИ СЛОЖНОСТЯМИ, КАСАЮЩИМИСЯ СОСТОЯНИЯ ЕЕ СОБСТВЕННОГО ЗДОРОВЬЯ. ТУТ ВАЖНО НЕ ПАНИКОВАТЬ И ПОНЯТЬ, ПРОЙДЕТ ЛИ ПРОБЛЕМА САМА СОБОЙ ИЛИ НУЖНА ВРАЧЕБНАЯ ПОМОЩЬ.
ОЙ, БОЛИТ!
Сразу после родов молодую маму беспокоят боли внизу живота, которые наиболее ощутимы во время прикладывания малыша к груди. Не волнуйтесь: это сокращается увеличенная матка. Сосание груди стимулирует процесс, так как вырабатывается окситоцин, отвечающий за маточные сокращения. При интенсивной боли в первые 3–4 дня врачи предлагают обезболивающие препараты в виде ректальных свечей и таблеток. Ребенку прием медикаментов не повредит. Молоко приходит только на 3–4-е сутки, а химический состав молозива, которое появляется сразу после родов, блокирует переход в него любых лекарств. К 5–7-м суткам боль ослабевает. Если этого не произошло или она нарастает, надо обратиться к врачу. Возможно, виной всему разрыв или надрыв маточных связок, неушитые разрывы и гематомы влагалища и промежности.
Болезненные ощущения в промежности, если не было рассечения ее тканей, должны пройти к концу первой недели после родов. При рассечении тканей промежности болевой синдром может сохраняться до нескольких недель.
Обратите внимание на динамику изменения лохий – послеродовых очищающих выделений. В первые сутки они красные, так как в них значительная примесь крови. К 3–4-му дню лохии светлеют, к 10-му дню они слизистые, к 3-й неделе – скудные и к 6-й неделе постепенно прекращаются. Если лохии остаются интенсивно красными и обильными или внезапно прекратились, нужна консультация врача. Показаться доктору необходимо и в том случае, если у выделений гнилостный запах. В норме у лохий он прелый.
Повышенная чувствительность сосков в первые сутки после родов считается нормой. Обычно на 3–4-й день она снижается. Чтобы не было трещин, надо правильно давать ребенку грудь, чтобы он ртом захватывал не только сосок, а всю ареолу.
На фоне лактации, особенно на этапе ее становления, температура может подниматься до 38 °С. Если она выше и не падает после сцеживания молока, нужно обратиться к врачу. При этом, чтобы не было погрешностей в измерении, градусник нужно держать в локтевом сгибе, во рту или в заднем проходе. В подмышечной впадине значения всегда будут высокими из-за близости к лактирующей молочной железе.
ФИЗИОЛОГИЧЕСКИЕ ЗАТРУДНЕНИЯ
Из-за отека слизистой и шейки мочевого пузыря в первые сутки после родов женщина может не чувствовать позывов к мочеиспусканию. Этот процесс надо обязательно наладить к концу первых суток после рождения ребенка, иначе растянутый мочевой пузырь будет давить на матку и препятствовать ее сокращению.
Иногда молодая мама боится акта мочеиспускания, так как капли мочи, попадая на поврежденную слизистую влагалища, вызывают болезненные ощущения и жжение. Снять дискомфорт поможет теплый душ или теплая грелка на область мочевого пузыря. Врачи рекомендуют также поливать теплой водой уретру, а почувствовав позыв к мочеиспусканию, включать воду. При этом происходит рефлекторное опорожнение мочевого пузыря.
Опасения испытывают недавно родившие женщины и во время акта дефекации, так как опасаются тужиться. И напрасно: швы при натуживании не разойдутся. Чтобы не было запоров и дефекация происходила без усилий, для первого раза можно использовать слабительное растительного происхождения или свечи с глицерином, а дальше – придерживаться режима питания и определенной диеты. Полезно ввести в рацион фрукты, овощи и каши, исключить пряную пищу, маринады, ограничить жиры, питаться часто, небольшими порциями и пить побольше жидкости.
Что такое маточное кровотечение? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гончарова Е. Ю., гинеколога со стажем в 6 лет.
Определение болезни. Причины заболевания
Виды аномального маточного кровотечения (АМК):
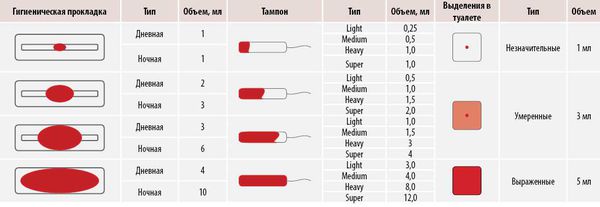
Для расчёта объёма менструации следует просуммировать все кровопотери за цикл.
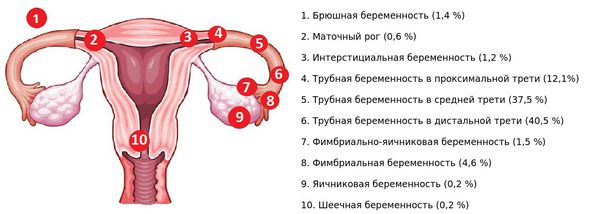
Маточное кровотечение может возникнуть на ранних или поздних сроках беременности. Кровотечение на любом сроке беременности требует срочной медицинской помощи.
К возникновению маточного кровотечения следует быть особенно внимательным при подозрении на злокачественный процесс в матке.
К органическим причинам относят:
К неорганическим причинам относят:
К ятрогенным причинам АМК также относятся:
На ранних сроках беременности (до 20 недель включительно) причинами маточного кровотечения могут быть:
На поздних сроках беременности (с 20 недель) причиной маточного кровотечения могут быть:
Симптомы маточного кровотечения
Небеременной женщине следует обращаться к врачу при следующих симптомах:
При беременности не должно быть кровянистых выделений. Если они появились, то нужно немедленно обратиться к врачу.
Патогенез маточного кровотечения
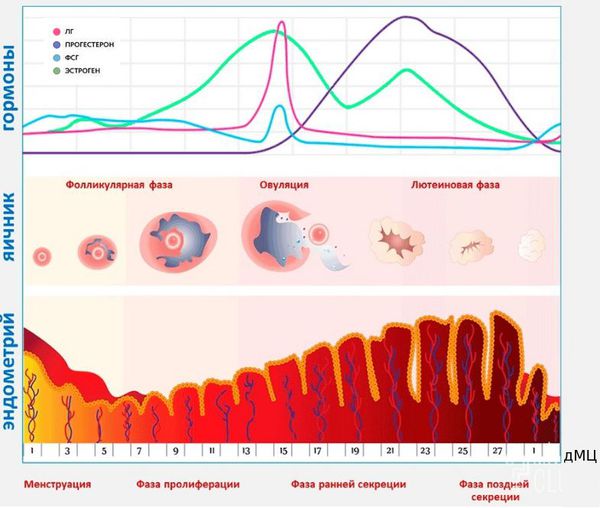
Менструация — это периодические кровянистые выделения с отторжением эндометрия из матки через влагалище. Менструации происходят в течение всего репродуктивного периода жизни женщины при отсутствии беременности.
Основываясь на функции яичников и эндометрия, нормальный менструальный цикл можно разделить на три фазы:
Патогенез аномального маточного кровотечения различается в зависимости от причин возникновения:
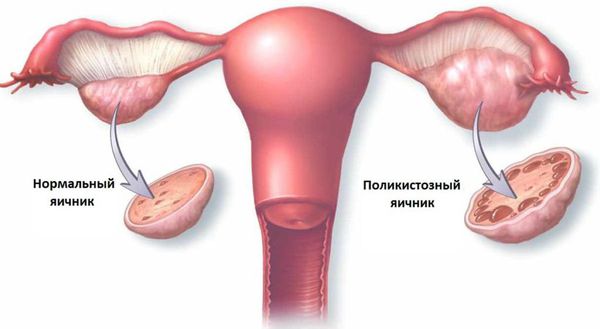
Эндометриальные факторы:
Классификация и стадии развития маточного кровотечения
Различают острое и хроническое маточное кровотечение:
Также маточные кровотечения различаются по возрасту пациенток:
Осложнения маточного кровотечения
На фоне маточного кровотечения возможны:
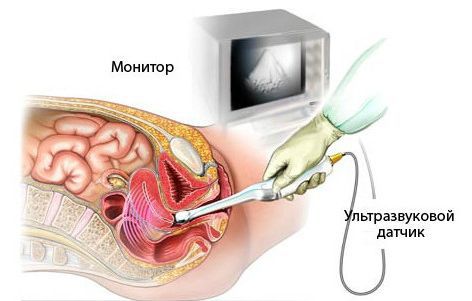
Диагностика маточного кровотечения
При маточном кровотечении следует:
Лечение маточного кровотечения
При остром маточном кровотечении и для женщин от 35 лет предпочтительно хирургическое лечение:
Негормональное медикаментозное лечение (для молодых девушек до 35 лет) включает:
Комбинированные оральные контрацептивы:
Принимать по одной таблетке каждые 3-4 часа (до шести таблеток в сутки) до полного прекращения кровотечения. Затем приём следует продолжить, уменьшая количество таблеток на одну в день. Когда останется одна таблетка в день, следует принимать их до 21 дня с начала приёма. Затем сделать перерыв в 7 дней (появятся кровянистые менструальноподобные выделения). После продолжить по одной таблетке в день 21 день, потом снова 7 дней перерыв. Курс составляет шесть и более месяцев.
Гестагенные препараты:
Подводя итог:
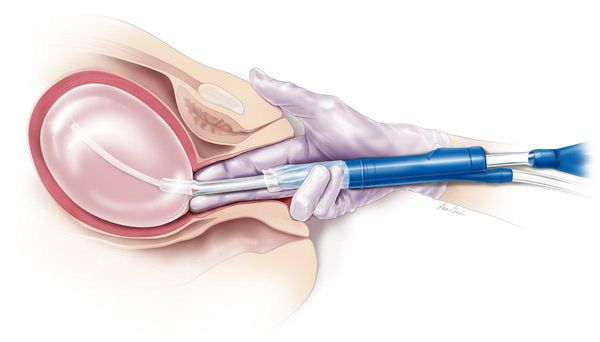
Если после гистологического исследования биоптата из матки обнаруживают злокачественные изменения, то применяют гистерэктомию (удаление матки) с возможным удалением придатков и региональных лимфоузлов. Если стоит вопрос о репродуктивной функции женщины, а яичники сохранить невозможно, рекомендована криоконсервация ооцитов.
Прогноз. Профилактика
Прогноз при своевременном лечении для жизни благоприятный. В зависимости от причин и способов терапии прогноз для репродуктивной функции положительный за исключением проведения гистерэктомии и абляции эндометрия. После отмены гормональных препаратов прогноз для репродуктивной функции также благоприятный.
Профилактика маточного кровотечения:
Послеродовое кровотечение
Послеродовым кровотечением принято называть кровотечение, которое идет из родовых путей. Оно наступает в раннем или более позднем послеродовом периоде. Кровотечение не редко говорит о том, что возникло родовое осложнение. Обильная кровопотеря свидетельствует о тяжести послеродового кровотечения. Диагностировать кровотечение можно при осмотре родовых путей, а также при обследовании полости матки и при УЗИ. Послеродовое кровотечение устраняется при помощи инфузионно-трансфузионной терапии, при помощи введения утеротонических средств, а также ушивания разрывов и трещин. В редких случаях прибегают к экстрипации матки.
Вся опасность кровотечения после родов заключается в том, что оно может моментально привести организм к потере огромного количества крови, а также к летальному исходу. Наличие интенсивного маточного кровотока в организме провоцирует обильную кровопотерю. Конечно, негативно сказывается и большая поверхность ран после родов. Вообще допустимая норма кровопотери взрослой женщины после родов — 0,5% от всего веса тела. Для беременной женщины это физиологически допустимая норма, обусловленная тем, что внутри сосудов объем крови значительно увеличивается в процессе родов.
Усиливаться кровотечение может еще и тем, что после родов сокращение мышц матки и перемещение маточных артерий в более глубокие мышечные слои совпадают и одновременно активизируют свертываемость крови и тромбообразование в менее важных и значительных по размерам сосудах.
Послеродовые кровотечения, которые происходят на ранних сроках после родов, а именно в первые 2-4 часа после рождения ребенка, а также те, которые причисляют к поздним, а именно — период от 4 часов до 6 недель после родов, одинаково опасны. Исход позднего послеродового кровотечения всегда измеряется объемом потерянной крови, а также рядом других особенностей: скорость кровотечения, развитие ДВС синдрома и эффективность проводимой терапии для консервации процесса кровооттока. Терапия и профилактика в процессе послеродовой терапии всегда невероятно актуальны и необходимы в акушерстве и гинекологии.
Причины послеродового кровотечения
Процесс развития послеродового кровотечения может возникать вследствие нарушения функции сокращения миометрия, что может проявляться в гипотонии — понижении тонуса мышц и их недостаточной активности в матке, атонии — потере способности матки сокращаться, снижении тонуса матки и отсутствии реакции миометрия на внешнюю стимуляцию.
Среди основных причин возникновения послеродовых кровотечений — миомы, а также фибромы матки. Рубцовые процессы в миометрии, многоводки и избыточные растяжения матки при условии многоплодной беременности тоже могут стать причинами такого состояния. Реже причинами могут быть затяжные роды с довольно крупным ребенком, прием препаратов, которые могут снижать тонус матки.
Кровотечение матки может возникать в связи с задержкой в полости последа в виде остатков плаценты и частиц оболочки плода. Такой послед может препятствовать нормальному и полноценному сокращению матки, а значит, будет провоцировать воспаление и послеродовое кровотечение. Отделение последа может нарушиться из-за частичного приростания плаценты внутри организма женщины, неправильного поведения на третьем периоде родов, спазмов шейки матки и не скоординированной родовой деятельности.
Чаще всего факторами возникновения послеродового кровотечения могут быть атрофия или же гипотрофия эндометрия, которые происходят вследствие проводимых ранее оперативных вмешательств таких как, кесарево сечение, выскабливание матки, ранние аборты, консервативная миомэктомия.
Послеродовое кровотечение может возникать после травм или разрывов мягких тканей половых путей женщины, которые она может получить во время родов. Достаточно высокий риск возникновения послеродового кровотечения может быть при преждевременной отслойке плаценты, гестозе или угрозе прерывания беременности. Существует такой риск при наличии предлежания, плацентарной недостаточности, цервицита или эндометрита, хронических болезней сердца, печени или почек.
Симптомы послеродового кровотечения
Проявления, которые свидетельствуют о послеродовом кровотечении обусловливаются интенсивностью и количеством потерянной крови. При условии антоничной матки, которая не подает реакции на внешнее воздействие и любые лечебные манипуляции, кровотечение будет довольно обильным, но может приобретать волнообразный характер, затихая и возобновляя кровопотерю организма снова. Подобное затихание можно вызвать при воздействии препаратов, которые способны сокращать матку.
Физиологически допустимым объемом потери крови может быть 0,5 % от массы тела роженицы. Если объем увеличивается, то это свидетельствует о патологическом маточном кровотечении при родах. Кровотечение можно определить по артериальному давлению, бледному оттенку кожи и тахикардии.
Если величина потери крови превышает 1% от массы тела роженицы, то кровопотеря приобретает массовый характер. Если же свыше данного показателя — то критический. При критическом кровотечении развивается геморрагический шок, а также ДВС синдром, что в сумме дает необратимые изменения в жизненно важных органах роженицы и может привести к летальному исходу.
Во время позднего послеродового периода женщина должна максимально внимательно следить за состоянием своего здоровья и настороженно относиться к интенсивным выделениям кровавого цвета, которые имеют неприятный запах и сопровождаются тянущими болями внизу живота.
Диагностика послеродового кровотечения
В наше время специалисты современной гинекологии проводят оценку рисков возникновения послеродового кровотечения. Процедура включает в себя непосредственный мониторинг уровня гемоглобина в крови, количества эритроцитов, тромбоцитов, а также состояния свертывающейся системы крови. Атонию и гипотонию матки следует диагностировать непосредственно в третьем периоде родов, учитывая дряблость, время протекания последового периода, а также слабые сокращения миометрия.
Диагностировать послеродовое кровотечение можно на основе тщательных обследований на предмет целостности плаценты, плодных оболочек и родовых путей: нет ли на них травм, царапин и трещин. Используя общий наркоз, гинеколог может осторожно выполнить исследование вручную, осмотрев полость матки и определив, имеются ли там разрывы, части последа, крови, пороков, почвы для развития в дальнейшем опухолей, заболеваний, а также причин, которые препятствуют сокращению миометрия.
Нельзя не сказать о важности роли своевременного предупреждения позднего послеродового кровотечения посредством УЗИ органов малого таза, которое необходимо проводить на 2-3 сутки после родов. Именно эта процедура позволяет обнаружить фрагменты ненужных тканей в организме непосредственно в матке женщины.
Лечение послеродовых кровотечений
Первостепенной задачей при послеродовом кровотечении является установление причины его возникновения, а также его предельно быстрая остановка. Затем необходимо предотвратить острую кровопотерю, которая возможна и восстановить необходимый для здорового организма женщины объем крови, которая циркулирует в малом тазу до стабильного уровня артериального давления.
Во время борьбы с послеродовым кровотечением очень важно понимать всю необходимость комплексного подхода и применения всех возможных и необходимых средств: механических и медикаментозных мер, хирургических методов влияния на лечение.
Для стимуляции сократительной активности и деятельность мышц, необходимо провести катетеризацию, чтобы максимально опорожнить мочевой пузырь. Необходимо провести местную гипотермию при помощи льда, положенного на низ живота и щадящий массаж матки. Если результата так и не будет, то необходимо прибегать к введению утеротонических средств, инъекции которых необходимо делать в шейку матки.
Для восстановления ОЦК, как и устранения различных последствий кровопотери, принято проводить инфузионно-трансфузионную терапию, используя компоненты крови и препараты плазмозамещающего характера.
Если будут обнаружены разрывы шейки матки, стенок влагалища или промежности при осмотре родовых путей в зеркалах, такие ранки зашивают, используя местное обезболивание.
Профилактика проблем послеродового кровотечения
Если у роженицы наблюдается акушерско-гинекологический анамнез, есть нарушения в работе свертывающей системы, идет прием антикоагулянтов, имеется высокий риск развития послеродового кровотечения, то она обязана быть под врачебным контролем как во время беременности, так и после нее. С такими нарушениями рожениц направляют в специальные родильные дома.
В целях профилактики послеродового кровотечения женщинам вводятся препараты, которые способствуют нормальному сокращению матки. В первые несколько часов после родов роженицам необходимо пребывать под пристальным присмотром врачей для того, чтобы те с максимальной точностью смогли оценить объем маточного кровотечения после родов на ранней его стадии.