Иерсиния псевдотуберкулеза что это
Что такое псевдотуберкулез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Псевдотуберкулёз (дальневосточная скарлатиноподобная лихорадка) — острое и хроническое сапрозоонозное инфекционное заболевание, вызываемое бактерией Yersinia pseudotuberculosis. Хозяева возбудителя — люди и животные, места развития — органические и неогранические предметы. В ходе заболевания происходит воспаление кишечных лимфатических узлов, бактерия выделяет эндотоксины и поражает весь организм.
Характеризуется синдромом общей инфекционной интоксикации, точечными высыпаниями, поражением печени и суставов, воспалением конечного отдела тонкого кишечника.
Этиология
Возбудитель — Yersinia pseudotuberculosis (палочка псевдотуберкулёза). Название бактерии происходит из-за внешней схожести патологических изменений внутренних органов с изменениями при туберкулёзе (туберкулёзные бугорки).
Вид: Yersinia pseudotuberculosis
Yersinia pseudotuberculosis — грамм-отрицательная палочка, не образующая споры. Любит влагу, растёт при пониженных температурах, например в овощехранилищах, устойчива во внешней среде. Хорошо развивается на обычных питательных средах с оптимумом температуры 2-10°С, образуя полупрозначные бело-жёлтые колонии.
В почве и воде сохраняется годами, в молоке до 3 недель, на овощах до 2 месяцев, при кипячении погибает через 30 минут, 3 % хлорамин убивает бактерию за 1-2 часа, ультрафиолетовое излучение приводит к гибели за 30 минут. Может размножаться в холодильнике.
Y. pseudotuberculosis прикрепляется к клетке хозяина при помощи трансмембранных белков (инвазины) и специфических рецепторов (интегрины), причём одновременно блокирует возможность запуска иммунного ответа на поверхности клетки-хозяина. Проникнув в клетку, патоген паразитирует, вызывая изменения состава клеточной среды в худшую для клетки-хозяина сторону. В клетку поступают необходимые для бактерии вещества, а белки возбудителя не попадают наружу, что препятствует раннему развитию иммунного ответа.
Эпидемиология
Резервуаром и основным источником инфекции являются грызуны, проживающие рядом с человеком, дикие и домашние животные (коровы, козы, лошади, овцы), а также неживые объекты внешней среды (овощи, корнеплоды, влажная почва). У животных болезнь может вызывать ограниченный некроз тканей и образование гранулём в паренхиматозных органах. Человек очень редко является источником заражения.
Наибольшая заболеваемость в России регистрируется на Дальнем Востоке, в Сибири, Северо-Западном регионе и Санкт-Петербурге. Это связано с большим количеством грызунов на этих территориях и подходящих для жизнедеятельности бактерии климатических условиях — прохлады и влажности. Заболевание сезонное, чаще встречается в зимний и весенний период.
Механизмы передачи:
Основной путь передачи инфекции — пищевой (овощные блюда и молочные продукты без предварительной термической обработки). Другой распространённый путь передачи — употребление воды из открытых водоемов.
Факторами передачи выступают овощи, корнеплоды, молоко, почва или пыль. Больные люди могут быть заразны, однако какой-то значимой роли в заболеваемости это не играет — случаи заражения довольно редки, так как даже при наличии симптомов не выделяется значительного количества бактерий для инфицирования.
В последнее время возросло число хронических и рецидивирующих форм болезни, несмотря на то, что иммунитет после болезни формируется стойкий. Повторные заболевания обусловлены возникновением других штаммов бактерии.
Симптомы псевдотуберкулеза
Инкубационный период заболевания составляет от 3 до 18 дней. Начало подострое — основной синдром появляется минимум через сутки, но не позднее 3 суток от начала болезни. Псевдотуберкулёз может протекать под маской множества заболеваний: острых кишечных инфекции другой этиологии, воспалительных заболеваниях кишечника неинфекционного характера, скарлатины, гепатита, что часто затрудняет постановку правильного диагноза.
В классическом варианте можно перечислить следующие синдромы:
Больные ощущают озноб, головную боль, общее недомогание. Появляются боли в мышцах и суставах, нарастает бессонница. Температура тела достигает 38-40°С с постоянными значениями (колебания в течение суток не превышают 1°С на фоне отсутствия лечения). Характерна заторможенность. Возможно першение в горле, кашель и насморк. Постепенно появляются боли в животе (преимущественно в правой нижней части брюшной полости) области), тошнота, возможна рвота и диарея (в последнее время редкий признак). Присутствует тяжесть в правом подреберье, в некоторых случаях темнеет моча и светлеет кал, появляется сыпь на теле. Боли в суставах могут приобретать крайне выраженный характер вплоть до обездвиживания больного.
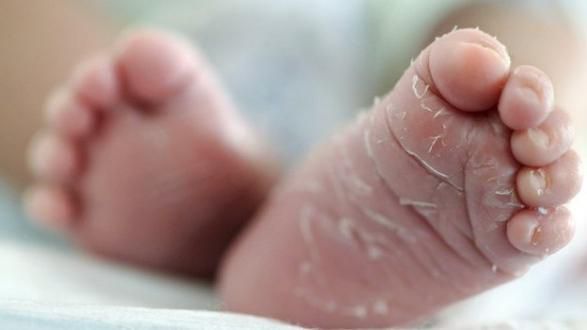
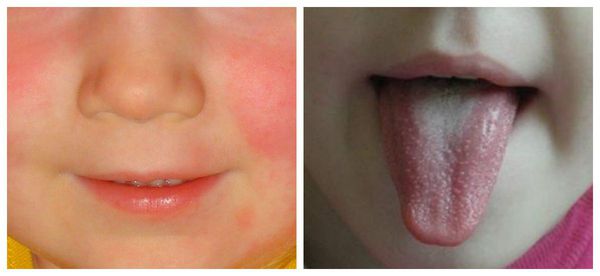
Кожа сухая и горячая на ощупь, присутствует одутловатость и гиперемия лица. Возможна ограниченное покраснение и отёчность лица, шеи, кистей и стоп, а в конце болезни на стопах и кистях появляется пластинчатое шелушение.
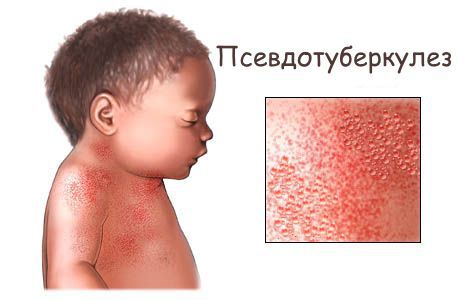
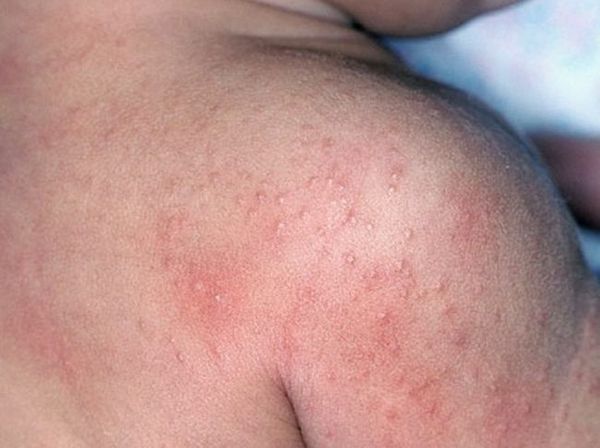
Возможны кровоизлияния в глазное яблоко и конъюнктиву век, покраснение слизистой оболочки ротоглотки (как при ОРЗ), иногда мелкие высыпания на слизистых оболочках ротоглотки). На 2-4 дни болезни появляется ярко-красная точечная сыпь повсеместной локализации, симметричная, на обычном фоне кожи, со сгущением в складках кожи. При высыпаниях наблюдается бледный носогубный треугольник (как при скарлатине).
Язык покрыт в первые дни белым налётом, потом налёт сходит и язык приобретает ярко-малиновую окраску.
Со стороны органов желудочно-кишечного тракта нередко выявляется болезненность и урчание, увеличение печени и селезёнки и другие симптомы, по клинике заболевания полностью имитирующие острый аппендицит.
При затяжном и особенно при хроническом течении развиваются патологические токсико-аллергические реакции, происходит аутоиммунная перестройка иммунной системы человека, что выражается в периодических лихорадках, неярко выраженной интоксикации, высыпаниях, нарушениях зрения, миокардитах, воспалительных процессах в суставах.
Патогенез псевдотуберкулеза
Входные ворота заболевания — слизистая оболочка желудочно-кишечного тракта.
Патологический процесс проходит в несколько фаз:
Классификация и стадии развития псевдотуберкулеза
По Международной классификации болезней 10-го пересмотра (МКБ-10) заболевание может обозначаться двумя кодами:
По клинической форме псевдотуберкулёз подразделяется на:
По степени тяжести выделяют:
По течению заболевание может протекать с рецидивами (в 50 % случаев) и без.
По длительности псевдотуберкулёз бывает:
Осложнения псевдотуберкулеза
В период разгара болезни, особенно при применении бактерицидных антибиотиков, возможно такое осложнение, как инфекционно-токсический шок — резкое падение артериального давления и повышение температуры тела, нарушение сознания, кровоизлияния и кровотечения, полиорганная недостаточность (сердца, лёгких, почек).
К аллергическим осложнениям относят:
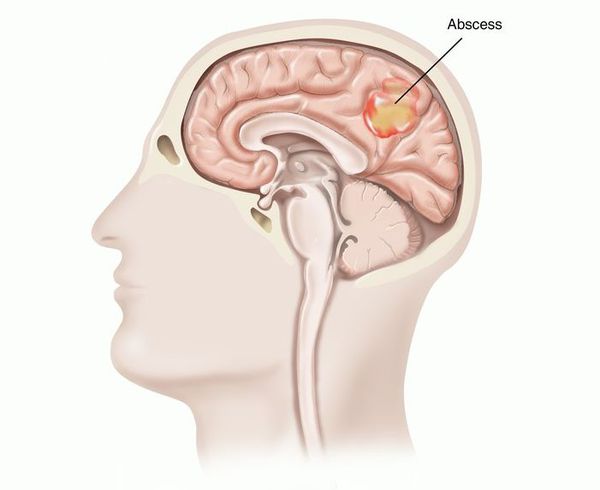
Осложнения, связанные с воспалением оболочки мозга ( менингит и менингоэнцефалит ) проявляются выраженной головной болью до тошноты, рвотой, потерей сознания, чувствительностью к шуму, свету, ригидностью мышц шеи и другой менингеальной симптоматикой.
При развитии нефрита появляются боли в поясничной области, отёки, кровь в моче, учащается мочеиспускание.
Острая почечная недостаточность — внезапное нарушение функции почек — выражается снижением количества отделяемой мочи (вплоть до анурии – полного её отсутствия), тошнотой, слабостью, рвотой.
Диагностика псевдотуберкулеза
Диагноз ставится на основе клинической картины, сбора анамнеза и лабораторной диагностики.
В лабораторную диагностику входит:
Дифференциальная диагностика зависит от формы заболевания:
Лечение псевдотуберкулеза
Для лечения необходим палатный режим (пациенту разрешается передвигаться в пределах палаты). Ограничения в питании незначительные: рекомендуется диета № 15 по Певзнеру (общий стол) — обычный рацион с некоторым ограничением тяжелой пищи, без алкоголя при нетяжелой форме болезни. При поражении печени необходимо соблюдать диету № 5 (без алкоголя, с ограничением жирного, жареного, острого и копчёного).
Медикаментозная терапия включает применение антибиотиков фторхинолонового и цефалоспоринового рядов не менее двух недель под строгим контролем врача, так как имеется риск развития инфекционно-токсического шока.
Патогенетическая терапия:
Пациента выписывают при стихании клинической симптоматики и нормализации общеклинических лабораторных показателей, но не ранее 20-го дня от начала болезни. Такой подход помогает выявить и устранить рецидивы заболевания.
Прогноз. Профилактика
При неосложненных формах в присутствии своевременно начатого лечения прогноз благоприятный. Такие формы болезни хорошо поддаются терапии. При осложнениях, запущенном течении болезни и запоздалом антибактериальном лечении возможно формирование хронических форм, развитие аутоиммунных ревматологических и гастроэнтерологических заболеваний. Осложнения в целом редки, количество хронических форм и аутоиммунных последствий невыяснено из-за сложностей диагностики и низкой осведомлённости врачей.
Профилактика псевдотуберкулёза:
Псевдотуберкулёз.
Псевдотуберкулез (экстраинтестинальный иерсиниоз, дальневосточная скарлатиноподобная лихорадка) – инфекционная патология группы иерсиниозов, протекающая с интоксикационно-лихорадочным синдромом, поражением ЖКТ, кожи, суставов. Заболеваемость псевдотуберкулезом регистрируется во всех странах мира; в России ежегодно диагностируется у 10 тыс. человек. В Республике Мордовия ежегодно регистрируется 1-2 случая. Псевдотуберкулез встречается в любых возрастных группах, но преимущественно среди детей до 14 лет.
В течении псевдотуберкулеза выделяют фазу заражения, кишечную (энтеральную) фазу, фазу регионарной инфекции, фазу генерализации инфекции, фазу паренхиматозной инфекции и реконвалесценции. Генерализация иерсиниозной инфекции связана с выходом микроорганизмов и их токсинов в кровь, развитием бактериемии и токсемии. Эта фаза соответствует максимальной выраженности клинической симптоматики псевдотуберкулеза. При прогрессировании процесса происходит поражение клеток печени и селезенки, что сопровождается нарушением их функции.
Клинические формы заболевания.
Псевдотуберкулез может протекать в различных клинических формах с развитием изолированных или смешанных синдромов. На основании данного принципа выделяют:
— скарлатиноподобную форму псевдотуберкулеза – основным, а подчас единственным симптомом выступает кожная сыпь, напоминающая таковую при скарлатине.
— артралгическую форму псевдотуберкулеза – характеризуется лихорадочным состоянием, миалгиями и полиартиритом с припухлостью суставов.
— смешанную форму псевдотуберкулеза – сочетает в себе диспепсический синдром скарлатиноподобную сыпь, артралгии, постоянную или волнообразную лихорадку.
— септический вариант псевдотуберкулеза – сопровождается развитием инфекционно-токсического шока.
Степень тяжести псевдотуберкулеза (легкая, среднетяжелая и тяжелая) оценивается по выраженности интоксикации и изменений со стороны внутренних органов.
Инкубационная стадия псевдотуберкулеза длится от 3 до 18 дней. Вслед за этим следует острый (реже – подострый или постепенный) подъем температуры до 38-40°С, сопровождающийся общеинтоксикационным синдромом (слабостью, ознобом, плохим аппетитом, мышечными и суставными болями, бессонницей, головной болью, инъецированностью склер). В начальном периоде могут отмечаться катаральные изменения: першение в горле, заложенность носа, кашель, иногда – тонзиллит. В дальнейшем появляются боли в эпигастрии и правой подвздошной области, тошнотой, рвотой, послаблением и учащением стула до 2-3-х и более раз в сутки.
В период разгара псевдотуберкулеза возникают артралгии, припухлость межфаланговых, лучезапястных, голеностопных и коленных суставов. Нередко отмечается увеличение печени и селезенки, желтушность кожи и склер, повышение биохимических проб печени; в отдельных случаях развивается картина острого холецистита. Признаками инфекционно-токсического поражения почек при псевдотуберкулезе служат боли в пояснице, уменьшение диуреза; изменения в общем анализе мочи. При благоприятном течении псевдотуберкулеза на 5-7-й сутки наступает улучшение: происходит постепенное снижение температуры, исчезают признаки интоксикации, пропадает сыпь и признаки поражения внутренних органов. Полное выздоровление наступает к 15 дню от начала заболевания. В более тяжелых случаях длительность заболевания может достигать 1-1,5 месяцев; при рецидивах и обострениях псевдотуберкулеза реконвалесценция затягивается до 2-3 месяцев.
При появлении перечисленных симптомов заболеваний необходимо обратиться к врачу, который назначит лечение.
Прогноз и профилактика
Обычно псевдотуберкулез протекает доброкачественно и завершается выздоровлением. Летальные исходы, обусловленные возможными осложнениями, редки. Основное место в системе профилактических мероприятий занимает борьба с грызунами, правильная организация хранения продуктов питания на складах и в домашних условиях, санитарный контроль за водоснабжением, хранением и реализацией овощей, технологией пищевого производства в ДОУ и учреждениях общественного питания.
Иерсиния псевдотуберкулеза что это
ПСЕВДОТУБЕРКУЛЕЗ И ИЕРСИНИОЗ (эпидемиология, клиника, диагностика, терапия)
Руководитель Департамента Госсанэпиднадзора Минздрава России С.И.Иванов, 11.05.2004 г., N 11-3/8-09
Методические рекомендации содержат современные сведения по эпидемиологии иерсиниозов, особенности клинических проявлений и детальное освещение вопросов дифференциальной диагностики иерсиниозов с различными инфекционными и терапевтическими болезнями.
Особое внимание уделено методам обнаружения возбудителей (антигенов), эффективным средствам специфической диагностики.
Методические рекомендации предназначены эпидемиологам, инфекционистам, педиатрам и микробиологам.
Методические рекомендации разработаны специалистами:
Рецензенты: профессор В.В.Тэц
Y. pseudotuberculosis и Y. enterocolitica широко распространены во многих странах мира, являясь причиной cпорадической и групповой заболеваемости, при этом псевдотуберкулез характерен, в основном, для территорий с умеренным и холодным климатом.
В России псевдотуберкулез регистрируется практически повсеместно, однако наиболее высокие показатели заболеваемости характерны для Сибирского региона (в 2003 г. 24,45 на 100 тыс.), Дальнего Востока (10,52 на 100 тыс.) и Северо-Запада (9,75 на 100 тыс.), включая Санкт-Петербург. Заболеваемость иерсиниозом в указанных регионах также примерно в 2-2,5 раза превышает заболеваемость по стране: показатели на 100 тыс. в 2003 г. составили 2,95; 3,08 и 4,39, соответственно.
Дети болеют псевдотуберкулезом, как и иерсиниозом, в 4-5 раз чаще, чем взрослые. В последние годы отмечается тенденция к росту рецидивирующих и хронических форм.
Надо полагать, что фактическая заболеваемость, особенно иерсиниозом, значительно выше официально зарегистрированной, т.к. лабораторная диагностика данных инфекций до настоящего времени остается неунифицированной. Лабораторное подтверждение псевдотуберкулеза в Санкт-Петербурге в последние годы находится на уровне 50%. В то же время во многих регионах России оно существенно ниже. Имеющийся на вооружении практики набор диагностических методов и средств для обнаружения возбудителей и их антигенов, определения специфических антител используется ограниченно и без учета особенностей клинического течения и периода болезни. Продолжает снижаться объем проводимых лабораторных исследований с диагностической целью, а также объектов внешней среды, продуктов питания, мелких млекопитающих, как с профилактической целью, так и по эпидемиологическим показаниям. Это приводит к искажению данных об уровне заболеваемости псевдотуберкулезом и иерсиниозом, тормозит расшифровку ОИЗ неясной этиологии, равно как и снижает эффективность эпиднадзора за инфекциями. Принадлежность Y. enterocolitica к 4 группе условно-патогенных бактерий также отрицательно влияет на обязательность проведения бактериологических исследований на этот вид микроорганизмов. Следует подчеркнуть, что вид Y. enterocolitica объединяет большое число серотипов, чрезвычайно гетерогенных по своим вирулентным свойствам. Существуют также различия в проявлении патогенных свойств не только в пределах видов иерсиний, но также внутри отдельных серологических вариантов: от выраженной степени до их отсутствия у отдельных представителей. В этой связи определение патогенности изолированных иерсиний является обязательной.
В настоящее время серотипирование иерсиний на ряде территорий России не проводится. Имеющийся набор коммерческих поликлональных диагностических сывороток не велик, а моноклональные сыворотки, разработанные в России, не имеют промышленного производства. Между тем серологическое типирование является обязательным. Оно необходимо для оценки этиологической значимости выделенных бактерий, а также регистрации новых серотипов в целях усовершенствования диагностики.
Вследствие полиморфизма клинических проявлений псевдотуберкулез и иерсиниоз могут сопровождаться проявлениями, сходными с аналогичными признаками 36 нозологических форм. В этой связи для повышения эффективности диагностики важно освещение вопросов дифференциальной диагностики иерсиниозов с различными инфекционными, терапевтическими и хирургическими болезнями.
Для совершенствования лабораторной диагностики представлены экспресс-методы, в том числе ПЦР, определены наиболее информативные биологические субстраты и оптимальные сроки их исследования, предложена общая тактика лабораторной диагностики заболеваний, обусловленных иерсиниями.
1. ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ К ПРИМЕНЕНИЮ МЕТОДА
Клинико-дифференциальную диагностику иерсиниоза и псевдотуберкулеза следует проводить с приведенным ниже перечнем инфекций во избежание гипо- и гипердиагностики.
Методы лабораторной диагностики иерсиниоза и псевдотуберкулеза необходимо внедрить во всех регионах России в качестве унифицированных.
2. МАТЕРИАЛЬНО-ТЕХНИЧЕСКОЕ ОБЕСПЕЧЕНИЕ МЕТОДА
— стандартное оборудование для бактериологических лабораторий;
— стандартное оборудование для серологических лабораторий;
— стандартное оборудование для иммунологических лабораторий.
— сыворотки диагностические к Yersinia enterocolitica и Yersinia pseudotuberculosis распространенных сероваров О-моновалентные кроличьи сухие для РА на стекле;
— сыворотка диагностическая к вирулентным Yersinia enterocolitica адсорбированная кроличья сухая для РА на стекле (СВИ) (НИИЭМ им.Пастера, г.Санкт-Петербург) утв. МЗ 25.02.03;
— «Тест-система иммуноферментная для выявления антигенов иерсиний псевдотуберкулеза I серовара» (НИИЭМ им.Пастера, г.Санкт-Петербург) утв. МЗ 1995 г.;
— наборы для ПЦР «Иерпсевдоамплитест» и «Иерсэнтероамплитест» производства ЗАО «Ниармедик плюс» (г.Москва);
— «Латексный псевдотуберкулезный диагностикум» (Санкт-Петербургский НИИ вакцин и сывороток), рег. N 92/203/17;
— диагностикум эритроцитарный псевдотуберкулезный антигенный сухой (Санкт- Петербургский НИИ вакцин и сывороток) рег. N 94/161/71;
— диагностикум эритроцитарный кишечноиерсиниозный О:3 антигенный сухой (Санкт- Петербургский НИИ вакцин и сывороток) рег. N 94/161/383;
— диагностикум эритроцитарный кишечноиерсиниозный О:9 антигенный сухой (Санкт- Петербургский НИИ вакцин и сывороток) рег. N 94/161/383.
— питательная среда для выделения возбудителей кишечного иерсиниоза и псевдотуберкулеза, рег. N 97/306/5;
— среда для определения чувствительности к антибиотикам (АГВ) (ФС 42-3521-98, НПО «Питательные среды»);
— среда Игла, рег. N 94/16/81;
— сыворотка крупного рогатого скота, рег. N 91/28/5;
— питательная среда для выделения энтеробактерий сухая (агар+Эндо-ГРМ) (ГПЦПЦ, Оболенск), рег. N 98/306/5.
— двузамещенный фосфорно-кислый калий (K НРО ), ГОСТ 2493-75;
— фосфатно-солевой буфер, кат. N В-60201;
* Вероятно, ошибка оригинала. Следует читать: СТ СЭВ 1439-78**;
3. ОПИСАНИЕ МЕТОДА
3.1. Этиология псевдотуберкулеза и иерсиниоза
Первые сведения о выделении Y. enterocolitica из клинического материала от больных людей появились в США в 1939 г. (Schlifstein J., Coleman N.). С 1962 года после регистрации эпизоотий, вызванных Y. enterocolitica среди шиншилл, микроорганизмы были изучены, идентифицированы и по предложению W. Frederiksen (1964) названы Y. enterocolitica. Название принято Международным подкомитетом по таксономии в 1967 г. В России Y. enterocolitica впервые была выделена М.А.Беловой, Г.В.Ющенко (1968). Этиологическая роль Y. enterocolitica аргументирована при возникновении илеитов, энтеритов и гастроэнтеритов, мезентериальных лимфаденитов, заболеваний печени и мочевыводяших путей, аппендицитов, других внекишечных проявлений (форм) иерсиниоза.
3.1.1. Биологические характеристики иерсиний
Иерсинии неприхотливы и не требовательны к питательным веществам; растут на обычных питательных средах (МПА, агары Хоттингера и Мартена, Эндо и др.). Оптимальной для роста является рН среды 7,2-7,4; хотя иерсинии могут расти при рН от 5,2 до 9,0. Y. pseudotuberculosis и Y. enterocolitica способны размножаться на минимальной среде без добавлении аминокислот, что позволяет отнести их к прототрофам.
Как правило, Y. pseudotuberculosis, выделенные от больных и грызунов, находятся в S-форме при росте на плотной питательной среде, хорошо эмульгируются в физиологическом растворе, полупрозрачные, с ровным краем. При посеве старых, хранившихся в лабораторных условиях, культур и иногда при выделении Y. pseudotuberculosis из объектов окружающей среды бактерии растут в виде колоний с выпуклым, бугристым, коричневым центром и тонкой прозрачной «кружевной» периферической зоной (R-форма), имеющих сходство с колониями Y. pestis.
В табл.1 представлены биохимические свойства, дифференцирующие Y. pseudotuberculosis и Y. enterocolitica.
Основные биохимические свойства бактерий рода Yersinia, отличающие их от представителей семейства Enterobacteriaceae
Иерсиниоз и псевдотуберкулез
Сходство этиологических характеристик, а также патогенеза, патологоанатомических изменений, эпидемиологии и клинических проявлений позволяет рассматривать псевдотуберкулёз и кишечный иерсиниоз как близкие друг другу кишечные инфекции.
Первые случаи псевдотуберкулёза у человека в виде абсцедирующих мезаденитов описали В. Массхоф и В. Кнапп (1953). В 1959 г. на Дальнем Востоке СССР наблюдали эпидемию псевдотуберкулёза, получившего в то время название дальневосточной скарлатиноподобной лихорадки. Позднее В.А. Знаменский и А.К. Вишняков из фекалий больных дальневосточной скарлатиноподобной лихорадкой выделили палочки псевдотуберкулёза (1965). Этиологическую роль возбудителя в возникновении дальневосточной скарлатиноподобной лихорадки доказал В.А. Знаменский в опыте по самозаражению.
Первые заболевания людей, вызванные Y. enterocolitica, зарегистрированы в 1962-1963 гг. во Франции, Бельгии, а также Швеции и других скандинавских странах.
Что провоцирует / Причины Иерсиниоза и псевдотуберкулеза:
Естественная восприимчивость людей невелика. У практически здоровых лиц инфекционный процесс часто протекает бессимптомно. Манифестные и тяжёлые формы возникают в основном у детей с преморбидным фоном, ослабленных, на фоне различных нарушений иммунного статуса.
Основные эпидемиологические признаки. Инфекции регистрируют повсеместно; заболеваемость имеет тенденцию к дальнейшему росту, носит как спорадический, так и характер вспышки. Рост заболеваемости в развитых странах связан с нарушением экологического равновесия в природе, увеличением численности грызунов, ускорением урбанизации, созданием больших складов продуктов, особенно овощехранилищ, нарушением санитарно-гигиенических норм хранения продуктов питания, обеспеченностью населения холодильниками, возрастанием доли общественного питания в городах.
Псевдотуберкулёз регистрируют во всех возрастных группах, однако в меньшей степени им заболевают дети до 2 лет и взрослые старше 50 лет, что объясняется их меньшей связью с общественным питанием. В то же время иерсиниоз чаще встречают среди детей от 1 года до 4 лет. Заражение их происходит от больных иерсиниозом, и возможно, носителей, ухаживающих за ними. При псевдотуберкулёзе маленькие дети могут заболеть при включении в прикорм овощей и фруктов (соков).
Патогенез (что происходит?) во время Иерсиниоза и псевдотуберкулеза:
В большинстве случаев заражение возможно лишь при превышении определённой концентрации бактерий в пищевом продукте или воде. При высокой заражающей дозе на слизистых оболочках ротоглотки развивается катаральный процесс. Известную роль играют кислотный барьер желудка и развитие в нём катарально-эрозивных изменений.
В местах основной локализации возбудителей (дистальные отделы подвздошной кишки, слепая кишка и начало толстой кишки) развиваются воспалительные изменения в кишечнике катарального, катарально-геморрагического и даже язвенно-некротического характера. Под влиянием энтеротоксина иерсиний возникает секреторная диарея, связанная с активацией аденилатциклазной системы в эпителии кишечника и накоплением циклических нуклеотидов. В развитии секреторного процесса известную роль играют простагландины. Всасывание в кровь эндотоксина возбудителей обусловливает синдром интоксикации.
Таким образом, возникновение диареи, болей в животе, диспептических расстройств и общетоксического синдрома связано в первую очередь с энтеротоксигенными свойствами штаммов (они выражены, например, у сероваров 03, 05,27, 07,8 Y. enterocolitica) и развитием эндотоксинемии. В таких случаях иерсиниозы протекают в виде локализованной гастроинтестинальной формы.
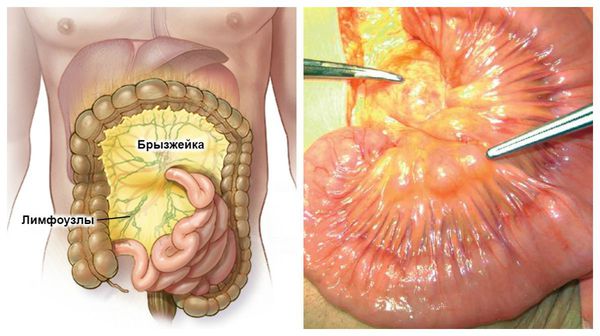
В развитии генерализации инфекции, как правило, играют роль штаммы Y. enterocolitica серовара 09 и, особенно, Y. pseudotuberculosis, обладающие солидным инвазивным потенциалом. Последний обусловлен способностью к синтезу инвазинов, цитотоксинов, гиалуронидазы и нейраминидазы. Иерсиний проникают в энтероциты, далее в слизистый и подслизистый слои кишки, лимфоидные образования кишечной стенки, регионарные мезентериальные лимфатические узлы, аппендикс. В поражённых органах и тканях развиваются изменения воспалительного характера. Характерны гиперемия и гиперплазия мезентериальных лимфатических узлов с развитием микроабсцессов. На уровне подслизистого слоя кишечника иерсинии вступают во взаимодействие с макрофагами, неспособными к их внутриклеточному киллингу. Вследствие этого бактерии накапливаются в них, стимулируя развитие лейкоцитарной инфильтрации. Размножение в эпителиоцитах и макрофагах сопровождается распадом заражённых клеток. Развиваются эрозии и язвы, микроабсцессы в мезентериальных лимфатических узлах.
Патогенез иерсиниозов
Инвазивные штаммы иерсинии проникают в кровь, приводя к бактериемии, токсинемии и развитию гепатолиенального синдрома. Паренхиматозная диффузия бактерий обусловливает поражение многих органов и систем с формированием мелких некротических очагов или микроабсцессов, а также изменений дистрофического характера. В клиническом аспекте эти механизмы соответствуют развитию генерализованной формы инфекции с органными поражениями воспалительного и (крайне редко) септического характера.
Для иерсиниозов характерно развитие рецидивирующих форм и хронической инфекции. Патогенетические механизмы этих состояний до конца не изучены. Они связаны со способностью возбудителей к внутриклеточному паразитированию в виде L-форм, с незавершённостью фагоцитоза, индивидуальными особенностями клеточных и гуморальных иммунных реакций, в частности с формированием аутоиммунных реакций у лиц с определённым набором тканевых антигенов (HLA В 27).
Параллельно с развитием инфекционного процесса с самого начала проявляются защитные неспецифические, а затем и иммунные реакции. При иерсиниозах (в большей степени при псевдотуберкулёзе) отмечают транзиторную недостаточность защитных реакций человека как на уровне специфических, так и неспецифических факторов (синтез AT IgM и IgG, опсоно-фагоцитарная активность, бактериолиз и др.).
Установлены дефекты фагоцитарных потенций полиморфноядерных лейкоцитов: снижение активности нейтрофилов в остром периоде болезни и её нормализация на стадии реконвалесценции. Но при развитии так называемых вторично-очаговых форм активность нейтрофилов остаётся низкой.
Особенностью иерсинии, обладающих инвазивными свойствами (более всего они присущи так называемым «Холодовым» штаммам, выращенным при 4-12 °С), является внутриклеточное паразитирование, в частности в макрофагах, что во многом связано со снижением активности кислород-зависимого потенциала фагоцитов.
Также выявлены нарушения со стороны клеточного иммунитета: в острой стадии болезни отмечено снижение числа Т-лимфоцитов, некоторое увеличение В-лимфоцитов.; в период реконвалесценции эти изменения выравниваются. Однако при развитии вторично-очаговых форм этого выравнивания не происходит. Нельзя забывать и то, что определённый иммуносупрессивный эффект может быть связан и с назначением некоторых антибиотиков, например левомицетина. При иерсиниозах с массивной дозой инфекта выявлено истощение Т-независимой зоны лимфатических узлов и селезёнки, образование в них больших участков некроза. По-видимому, с этим связано угнетение синтеза IgM и IgG. Последнее в определённой степени может быть объяснено и естественной иммунологической толерантностью организма к некоторым бактериальным Аг вследствие их антигенной общности с тканевыми антигенами макроорганизма.
На основе изучения факторов неспецифической и специфической защиты при иерсиниозах в настоящее время уже разработан комплекс показателей, позволяющих на ранних сроках болезни прогнозировать её дальнейшее неблагоприятное течение: повышение содержания ЦИК, снижение показателей фагоцитарной функции моноцитов и нейтрофилов периферической крови, а также функциональной активности Т-лимфоцитов.
Наконец, имеются сообщения об образовании при иерсиниозах (при диссеминации возбудителя) иммунных комплексов, имеющих значение, в частности, в развитии почечной патологии, а также об определённой роли генетических факторов, например о связи тяжести болезни с группами крови.
Постинфекционный иммунитет при псевдотуберкулёзе стойкий, но типоспецифический.
Симптомы Иерсиниоза и псевдотуберкулеза:
Единой общепринятой клинической классификации иерсиниозов до сих пор не существует, хотя к этому и вынуждает многообразие форм и вариантов заболеваний.
Диспептический синдром (боли в животе, тошнота, диарея, рвота). Чаще встречают при поражениях, вызванных Y. enterocolitica, что вместе с признаками токсикоза составляет клиническую основу гастроинтестинальной формы.
Катаральный синдром. Встречают наиболее часто при псевдотуберкулёзе (до 80% случаев). Характерны боли в горле, гиперемия слизистой оболочки ротоглотки, пятнистая энантема на слизистых.
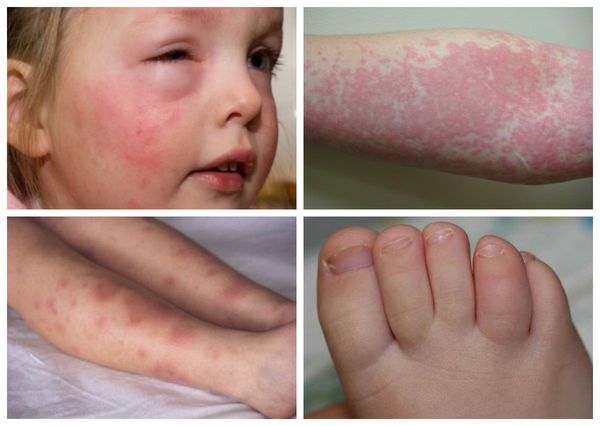
Экзантематозный синдром. Чаще наблюдают при псевдотуберкулёзе. Проявляется пятнисто-папулёзной (мелкоточечной, крупнопятнистой, кольцевидной) сыпью на различных участках кожных покровов. Сыпь обычно появляется на 2-6-й день болезни. Наиболее характерно появление сыпи скарлатинозного мелкоточечного характера на лице и шее в виде «капюшона», дистальных отделах конечностей в виде «носков» и «перчаток». При кишечном иерсиниозе проявления экзантемы наблюдают реже.
Гастроинтестинальная форма. Встречают наиболее часто (более 50% случаев) и клинически во многом напоминает другие острые кишечные инфекции, прежде всего сальмонеллёзы и пищевые токсикоинфекции. Диспептический синдром развивается более чем в половине случаев, при этом выраженность и длительность диареи более характерна для кишечного иерсиниоза. Интоксикация обычно возникает одновременно, но в 1/3 случаев может предшествовать развитию диспептического синдрома.
В 10-20% случаев в начале заболевания отмечают умеренные катаральные явления со стороны верхних дыхательных путей. В части случаев в динамике иерсиниозов возникают дизурические явления (15-17%), артралгии в разгар болезни и сыпь на коже на 2-6-й день от начала заболевания, жжение в ладонях и подошвах с их последующим крупнопластинчатым шелушением. При псевдотуберкулёзе, как уже указывалось выше, кардинальными признаками могут быть своеобразная скарлатиноподобная экзантема и «малиновый» язык. Сыпь более выражена на сгибательных поверхностях конечностей и в естественных складках кожи. Элементы сыпи исчезают в срок от нескольких часов до 3-4 сут и оставляют после себя мелкочешуйчатое или крупнопластинчатое (на ладонях и подошвах) шелушение.
Приблизительно у половины больных можно наблюдать небольшое увеличение печени и реакцию со стороны периферических лимфатических узлов. В отличие от сальмонеллёзов изолированные поражения желудка (острый гастрит) при иерсиниозах практически не отмечают.
Такие варианты гастроинтестинальной формы, как острый аппендицит, терминальный илеит, могут разворачиваться либо как самостоятельный процесс, либо вслед за явлениями диареи. По клиническим признакам они практически не отличаются от острой хирургической патологии брюшной полости другой этиологии. При их констатации в случаях иерсиниозов обычно выявляют внеабдоминальную симптоматику: артралгии и миалгии, экзантемы, инъекцию сосудов склер, периферическую лимфаденопатию, гиперемию мягкого нёба, «малиновый» язык, увеличение печени. Заболевание заканчивается выздоровлением за 3-4 нед, однако иногда принимает длительное рецидивирующее течение.
Генерализованная форма. Отличается полисиндромностью проявлений. На фоне развития общетоксического синдрома с высокой лихорадкой часто отмечают выраженные артралгии, сковывающие движения больных (до 80% случаев), боли при глотании и катаральные изменения со стороны верхних дыхательных путей, экзантемы со 2-3-го дня болезни с поражением ладоней и подошв (до 90% случаев). Диспептический синдром может проявляться лишь в начале клинического процесса, но иногда сохраняется и в период разгара: боли в животе, чаще в правой подвздошной области, наблюдающиеся у половины больных, возникают, как правило, позже повышения температуры тела, приблизительно в 25% случаев возможны тошнота, рвота и неустойчивый стул.
В динамике заболевания развивается гепатолиенальный синдром, длительно сохраняется высокая лихорадка и усиливаются другие признаки интоксикации. Заболевание может принять волнообразное или рецидивирующее течение. Вышеописанная симптоматика характерна для смешанного варианта генерализованной формы.
При длительной бактериемии и полиорганной диссеминации возбудителей генерализованная форма инфекции клинически может проявиться гепатитом, пиелонефритом, мелкоочаговой пневмонией, изредка серозным менингитом и иерсиниозным сепсисом (менее 1% случаев). Указанные состояния развиваются на фоне стихающей или сохраняющейся вышеописанной симптоматики. Реактивный иерсиниозный гепатит отличается коротким (3-4 дня) преджелтушным периодом, развитием желтухи на высоте интоксикации, непродолжительностью желтухи и гепатомегалии, благоприятным в большинстве случаев течением с умеренно изменёнными показателями билирубина, аминотрансфераз, нормальной тимоловой пробой. В отличие от вирусных гепатитов в крови отмечают лейкоцитоз, увеличение СОЭ. Переход в хроническую форму при иерсиниозных гепатитах не наблюдается. Однако в редких случаях наблюдают развитие тяжёлого гепатита вплоть до образования абсцессов в печени (у детей, диабетиков, при анемиях, циррозах).
Вторично-очаговая форма. Может развиться после любой из вышеописанных форм, в своей основе имеет аутоиммунные реакции с бактериальными реактивными процессами. У отдельных больных начальный этап заболевания может протекать субклинически, но обычно эта форма развивается через 2-3 нед от начала болезни и позже. К общим чертам вариантов этой формы относят также волнообразное течение и частые вегетососудистые нарушения.
У 10-20% больных развивается узловатая эритема. Образуются от нескольких до 20 подкожных узлов и более, больших, болезненных, ярких с типичной локализацией на голенях, бёдрах, ягодицах. Заболевание длится от нескольких дней до 2-3 нед, течение благоприятное.
Синдром Рейтера при иерсиниозах выражается в одновременном сочетании поражений глаз (конъюнктивит, склерит), уретры и суставов. Длительность проявлений миокардита может достигать нескольких месяцев, однако его течение доброкачественное, недостаточность кровообращения не развивается.
Хронический энтероколит как вариант вторично-очаговой формы иерсиниозов чаще развивается в проксимальном отделе кишечника; его развитию анамнестически предшествуют симптомы острых кишечных инфекций или генерализованной формы иерсиниоза. Проявления энтероколита могут сочетаться с артритами, экзантемой, катаральными явлениями со стороны верхних дыхательных путей, субфебрилитетом, астенией, вегетативно-невротическими реакциями и т.д.
В качестве редких вариантов заболеваний описаны изолированные шейные лимфадениты без предшествующей диареи и других клинических признаков иерсиниозов. Они протекают с болями, покраснением кожи, увеличением лимфатических узлов и нормальной или субфебрильной температурой тела. Редкими проявлениями иерсиниозов могут быть также пиодермиты, остеомиелиты, изъязвления и инфильтрация кожи.
Осложнения
Многочисленны и включают: миокардиты, гепатиты, холециститы и холангиты, панкреатиты, аппендицит, спаечную кишечную непроходимость, перфорации кишечника, перитонит, очаговый гломерулонефрит, менингоэнцефалит и др. Учитывая современные патогенетические данные, в одной из последних клинических классификаций иерсиниозов многие из указанных осложнений представлены как отдельные варианты генерализованной, вторично-очаговой или гастроинтестинальной форм заболевания.
Исходы иерсиниозов обычно благоприятные, исключая септический вариант, приводящий к гибели до 50% пациентов. Продолжительность заболевания чаще всего не превышает 1,5 мес, однако наблюдают затяжное и рецидивирующее течение болезни длительностью до 3-6 мес и более. Описаны хронические заболевания опорно-двигательного аппарата и ЖКТ, этиологически связанные с иерсиниозами (чаще с псевдотуберкулёзом), которые можно расценивать как резидуальную фазу процесса. Возможно развитие хронических коллагенозов и аутоиммунных расстройств. Имеются исследования, подтверждающие участие иерсиний в развитии различных дисфункций щитовидной железы (диффузно-токсический зоб, тиреоидиты и др.).
Диагностика Иерсиниоза и псевдотуберкулеза:
Дифференциальная диагностика представляет серьёзные затруднения. Следует иметь в виду возможности развития гастроэнтеритов, колитов и пиелонефритов различной этиологии, гепатитов, дизентерии, ревматизма, глазных, хирургических заболеваний, коллагенозов.
Проявлениям иерсиниозного аппендицита или терминального илеита, как правило, предшествуют явления гастроэнтерита и/или внеабдоминальная симптоматика.
Реактивный иерсиниозный гепатит отличают более короткий, чем при вирусных гепатитах, период желтухи и гепатомегалии, умеренные повышение показателей билирубина и аминотрансфераз, лейкоцитоз, увеличение СОЭ.
Иерсиниозный полиартрит отличают несимметричность поражений и слабо выраженная гиперемия кожи над поражёнными суставами.
Наиболее трудна дифференциальная диагностика таких проявлений иерсиниозов, как узловатая эритема, синдром Рейтера, миокардит, тиреоидит и хронический энтероколит. В таких случаях определённую направленность дифференциальной диагностике придают указания больного на недавно перенесённые «диарейные состояния» и «пищевые отравления».
Лечение Иерсиниоза и псевдотуберкулеза:
В последние годы стали чаще практиковать стационарное лечение с полноценными пролонгированными курсами этиотропной терапии даже лёгких форм заболевания. Это связано с учащением рецидивирующих форм и хронизации иерсиниозов.
При проведении этиотропной терапии предпочтительно назначать антибиотики и фторхинолоны; курс лечения заканчивают не ранее 10-12-го дня после нормализации температуры тела. Назначение препаратов позже 3-го дня болезни не предупреждает развитие обострений, рецидивов и хронизации заболевания, При генерализованной форме иерсиниозов предпочтение отдают комбинированной парентеральной антибактериальной терапии; в случаях рецидивов необходимо проводить повторные курсы антимикробной терапии со сменой препаратов.
Из других этиотропных средств иногда применяют котримоксазол (по 2 таблетки 2 раза в день), нитрофурановые препараты (по 0,1 г 4 раза в день), но эти средства менее эффективны, чем антибиотики.
Дезинтоксикационную терапию с применением кристаллоидных и коллоидных растворов проводят по общепринятым схемам. Назначают регидрон, цитроглюкосолан, квартасоль, 5% раствор глюкозы, гемодез, реополиглюкин, плазму, витамины групп С и В.
При развитии вторично-очаговой формы следует проводить активную десенсибилизацию; при этом этиотропная терапия становится вторичной. Показаны антигистаминные средства, нестероидные противовоспалительные препараты, при упорном течении узловатой эритемы рекомендуют преднизолон коротким курсом в течение 4-5 дней по 60-80 мг/сут.
При полиартритах назначают антиревматические средства, лечебную физкультуру, физиотерапевтические мероприятия; временное облегчение приносит местное введение глюкокортикоидов.
В лечении иерсиниозов также рекомендуют применять антиоксиданты (например, витамин Е), ферменты (хилак-форте), транквилизаторы, сердечно-сосудистые препараты. Растёт популярность иммунокорректоров (циметидин, метилурацил, пентоксил и др.) и иммуностимуляторов (нормальный человеческий иммуноглобулин, полиглобулин).
Учитывая высокую вероятность развития дисбактериоза, рекомендуют пробиотики.
Профилактика Иерсиниоза и псевдотуберкулеза:
Лиц, относящихся к декретированным категориям, перед выпиской подвергают бактериологическому обследованию (1 анализ кала через 2 дня по окончании лечения). При отрицательном результате обследования их сразу допускают к работе. После выписки рекомендуется диспансерное наблюдение всех переболевших сроком не менее 3 мес. При этом в зависимости от органных поражений следует проводить клинические анализы крови, мочи, биохимические исследования (билирубин, холестерин, функциональные пробы печени, АЛТ и ACT, общий белок и его фракции), РНГА. При необходимости назначают консультации терапевта, ревматолога, гастроэнтеролога и других специалистов.
В конце диспансерного наблюдения лицам декретированных категорий проводят два контрольных бактериологических анализа кала с интервалом в 2-3 дня.
Мероприятия в детских коллективах и семейных очагах. При заболевании ребёнка бактериологическому обследованию подлежат все члены семьи; показано наблюдение (термометрия, осмотр) в течение 7-10 дней. Экстренную профилактику не проводят. При возникновении крупных вспышек в закрытых учреждениях (пионерский лагерь, санаторий, детский сад, интернат) допускается развёртывание стационара на месте для больных лёгкими формами при условиях обеспечения их квалифицированной медицинской помощью, возможности лабораторного обследования и соблюдения противоэпидемического режима. Выделения больного (фекалии, мочу) дезинфицируют 3-5% раствором хлорной извести с экспозицией не менее 1 ч и только после этого выбрасывают в канализацию или выгребные ямы.
К каким докторам следует обращаться если у Вас Иерсиниоз и псевдотуберкулез :
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Иерсиниоза и псевдотуберкулеза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.