Инъектран или мукосат что эффективнее
Оценка эффективности терапии с использованием препарата хондроитина сульфата у больных остеоартрозом в амбулаторных условиях

Сочетанное лечение больных при обострении остеоартроза в амбулаторных условиях, включающее нестероидный противовоспалительный препарат (НПВП) и инъекционную форму хондроитина сульфата (ХС) продемонстрировало клинически значимое снижение выраженности боли
Combined treatment of patients in osteoarthrosis exacerbation in outpatient conditions, including nonsteroidal anti-inflammatory drug (NSAID) and injection form of chondroitin sulfate (CS) demonstrated clinically significant reduction of pain pronouncement and improvement of joint syndrome rates against the therapy. Parenteral CS administration contributes to the fast effect, improves functional characteristics and parameters of life quality, reduces need in NSAID and has favorable safety profile, which allows to apply the preparation in patients with comorbidity in outpatient conditions.
Остеоартроз (ОА) (по международной классификации — остеоартрит) — гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц [1]. Согласно данным эпидемиологических исследований, распространенность ОА составляет 11–13% в популяциях разных стран. В России количество больных с данным заболеванием составляет 14,3 млн. При этом за последние годы распространенность ОА в РФ возросла на 48%, а ежегодная первичная заболеваемость — более чем на 20%, и ожидается еще больший ее рост, который связывают с увеличением продолжительности жизни населения, наличием избыточной массы тела [2, 3].
Основным клиническим проявлением ОА, с которым часто сталкиваются врачи, работающие в системе первичной медико-санитарной помощи, является боль в суставах, которая нарастает, переходит в хроническую. Более половины больных ОА имеют ограничения двигательной активности, а 25% сталкиваются с выраженными ограничениями ежедневной жизнедеятельности, что значительно снижает качество жизни (КЖ) и зачастую становится причиной инвалидности у людей трудоспособного возраста [2].
В настоящее время в общей врачебной практике основной акцент в лечении ОА для улучшения прогноза сделан на группу симптом-модифицирующих препаратов замедленного действия (SYSADOA) — как базисную, длительную терапию больных с ОА и коморбидностью [4, 5]. Один из основных препаратов этой группы — хондроитина сульфат (ХС), имеющий значительную доказательную базу его применения. Использование ХС показало убедительные доказательства его эффективности (величина анальгетического эффекта ES; 95% ДИ 0,75 (0,50, 1,01) и улучшение функции по индексу Лекена — 1,98 балла (95% ДИ от –2,79 до –1,17 балла) по сравнению с плацебо и высокую безопасность [6, 7]. Данные метаанализов и клинических исследований свидетельствуют о снижении дозы используемых нестероидных противовоспалительных препаратов (НПВП) и анальгетиков на фоне приема ХС [8, 9].
Мукосат — оригинальный препарат хондроитина сульфат (Патент на изобретение № 2612014) с запатентованной технологией производства в РФ (Патент на изобретение № 2200018) — представляет собой сульфатированный глюкозаминогликан, состоящий из длинных неразветвленных цепей с повторяющимися остатками N-ацетилгалактозамина и глюкуроновой кислоты, молекулярной массой 11 кдальтон. Большинство N-ацетилгалактозаминовых остатков сульфатированы в 4-м и 6-м положениях. Длинные цепи ХС, входящие в состав экстрацеллюлярного матрикса, определяют важнейшие биомеханические свойства хрящевой ткани. При в/м введении ХС его значительные концентрации в системном кровотоке выявляются уже через 30 мин, а Сmax достигается через 1 час. В синовиальной жидкости при в/м способе введения ХС выявляется уже через 15 мин. Сmax ХС в хрящевой ткани определяется через 48 ч. Использование ХС в виде инъекционной формы позволяет увеличить биодоступность препарата и число активных молекул в кровотоке, благодаря чему может повышаться эффективность проводимой терапии и скорость достижения симптоматического эффекта [10].
Целью данного исследования было оценить клиническую эффективность применения парентеральной формы хондроитина сульфата (Мукосат) у больных ОА коленных суставов на ранних стадиях в амбулаторных условиях.
Материалы и методы исследования
В исследование включено 58 больных, обратившихся в поликлинику с обострением ОА, давших информированное согласие на включение в исследование. Среди больных большинство (84%) составили женщины. Возраст колебался от 38 до 65 лет, преобладали лица от 50 до 64 лет (68%). У 84% пациентов длительность ОА не превышала 10 лет, средняя продолжительность ОА составила 6,28 ± 4,56 года, средняя продолжительность обострения — 2,62 ± 1,37 месяца. В исследование включались пациенты с преимущественным поражением коленных суставов, удовлетворяющие классификационным критериям Американской коллегии ревматологов (American College of Rheumatology, ACR) [11], имеющие первичный ОА I–II рентгенологической стадии по классификации Kellgren и Lawrence, с выраженностью болевого синдрома по 100-мм визуально-аналоговой шкале (ВАШ) ≥ 50 мм и по суммарному индексу Лекена (The Lequesne Algofunctional Index) ≥ 5 баллов, необходимостью приема НПВП. При наличии у больного нескольких пораженных суставов клинические данные оценивались по наиболее пораженному суставу. У всех пациентов отсутствовали противопоказания к внутримышечному введению препарата, анамнестические указания на его непереносимость.
В исследование не включались лица с ОА III–IV рентгенологической стадией процесса по Kellgren и Lawrence, наличием других ревматических заболеваний, микрокристаллических и инфекционных артритов, наличием соматических заболеваний в стадии декомпенсации, онкологического анамнеза, наличием в анамнезе органических заболеваний нервной системы, психических заболеваний, травм головного мозга и позвоночника, склонности к кровоточивости, тромбофлебита, беременности и лактации. Больные не должны были применять симптом-модифицирующие препараты в течение последних 3 месяцев, внутрисуставное введение глюкокортикоидов в течение предшествующего исследованию 1 месяца, антикоагулянты прямого и непрямого действия.
Синовит диагностировали клинически и по данным УЗИ суставов. Умеренно выраженный синовит был выявлен у 15 пациентов (39,5%), у 14 (37%) — субклинический, тендинит — у 10 (36%).
Пациенты в зависимости от проводимого лечения были рандомизированы на две группы (n1 = 38; n2 = 20), сопоставимые по полу, возрасту, стадии и тяжести заболевания, степени функциональной недостаточности суставов и сопутствующей патологии. До начала терапии больные принимали различные НПВП, период «отмывки» составлял 7 дней.
Все пациенты обеих групп в начале лечения (при обострении ОА) получали курс НПВП (нимесулид) и одинаковое физиотерапевтическое лечение (магнитотерапия или лазеротерапия по стандартным методикам). Нимесулид применялся в течение 14 дней в дозе 200 мг/сутки. В дальнейшем НПВП использовался по мере необходимости (при недостаточной эффективности). Потребность в НПВП определялась дозировкой использования препарата (мг/сут) для оценки эффективности терапии. Больным 1-й группы кроме НПВП проводилось лечение препаратом Мукосат, который назначался по 1 мл через день, с четвертой инъекции по 2 мл (100 мг/мл), внутримышечно через день, на курс 25 инъекций. Продолжительность применения исследуемого препарата составляла 7–8 недель. Пациенты, входящие во 2-ю группу, получали только монотерапию НПВП.
Всем больным было проведено полное клиническое обследование, включающее антропометрические измерения с расчетом индекса массы тела (ИМТ), общий анализ крови и мочи, определение в сыворотке крови содержания глюкозы, холестерина, мочевой кислоты, ревматоидного фактора, С-реактивного белка, АЛТ, АСТ, креатинина, рентгенография и УЗИ суставов.
Артрологическое обследование включало оценку боли в покое и при ходьбе по ВАШ, объем движений в пораженных суставах по данным гониометрии, продолжительность скованности, индекс Лекена, WOMAC (Western Ontario and McMaster Universities osteoarthritis index) суммарный и его три субшкалы. Клинические данные дополнялись проведением оценки КЖ больных по утвержденному опроснику EQ-5D (EuroQol-5D — Health Assessment Questionnaire), оценкой общего состояния по EQ-5D ВАШ «термометр здоровья», EQ-5D индекс и потребности в приеме НПВП.
Мониторинг результатов лечения больных обеих групп был проведен спустя 7–8 дней (2-й визит) и затем 30 (3-й визит), 60 (4-й визит) и 75 дней (5-й визит) от начала терапии. За критерии эффективности терапии принимали снижение выраженности болевого синдрома по ВАШ и уменьшение значения функциональных индексов и параметров КЖ на 20% и более по сравнению с исходными данными, потребность в приеме НПВП.
Безопасность терапии определялась по отсутствию побочных эффектов, требующих отмены препаратов, и неблагоприятной динамики клинических и лабораторных показателей.
Клиническая характеристика больных ОА представлена в табл. 1.
До начала лечения у всех больных в состоянии обострения ОА основные клинические показатели были изменены, а параметры КЖ понижены и достоверно значимо отличались от средних популяционных.
Пациенты обеих групп были сопоставимы по большинству исходных альгофункциональных показателей (табл. 2).
Из табл. 2 следует, что у больных обеих групп до начала терапии обострение ОА проявлялось выраженным болевым синдромом в покое, с усилением боли при движении, функциональными нарушениями, преобладала II рентгенологическая стадия процесса, что осложнялось у большинства больных признаками синовита и/или тендинита. По локализации преобладал (50% и 58%) двусторонний гонартроз, у 24% и 30% пациентов отмечалось сочетание с поражением тазобедренных суставов, у 21% и 25% суставов кистей. У всех больных при обострении выявлено ухудшение параметров КЖ, что свидетельствует об усугублении проблем, связанных с усилением физического состояния и снижением жизненной повседневной активности, ухудшением эмоционального состояния (усиление чувство тревоги и депрессии).
На фоне терапии наблюдалось улучшение клинических показателей и параметров КЖ у больных обеих групп. Однако клинически значимыми и статистически достоверными все эти изменения были только при сочетанной терапии с применением Мукосата по сравнению с монотерапией НПВП. Через 7–8 дней от начала лечения в обеих группах отмечалось сопоставимое снижение выраженности боли по ВАШ в покое и при ходьбе. С 3-го визита (30 дней от начала терапии) при использовании Мукосата наблюдалось уже статистически достоверное снижение интенсивности боли по сравнению с исходными значениями. Положительная динамика сохранялась до конца курса терапии и была максимальной к концу лечения. В контрольной группе в эти сроки показатели уже достоверно не отличались от исходных значений. Так, у больных в группе Мукосата через 60 дней (4-й визит) показатели выраженности боли по ВАШ в покое и при ходьбе снизились от исходных значений 37,89 ± 16,3 мм и 69,21 ± 18,36 мм до 5,45 ± 11,21 мм и 28,79 ± 17,28 мм (р 2 (р = 0,001).
Включение в сочетанную терапию Мукосата привело к значительному снижению потребности больных в НПВП. Так, исходно всем пациентам обеих групп, в связи с обострением и наличием воспалительного процесса в суставах, регулярно назначался нимесулид. Через 7–8 дней от начала терапии в 1-й группе уже 6 человек (27%) полностью отказались от приема препарата, регулярный прием НПВП продолжали 20 человек (40,5%), нерегулярно принимали 12 человек (32,5%). Все пациенты контрольной группы продолжали прием Найза в полной дозе. Через 30 дней от начала терапии в 1-й группе полностью от приема НПВП отказалось уже 24 человека (63%), нерегулярно принимали 13 человек (34%), 1 человек (3%) постоянно принимал НПВП. Во 2-й группе 50% пациентов продолжали постоянный прием в полной дозе, остальные перешли на нерегулярный прием.
Через 60 дней от начала лечения с применением Мукосата от приема НПВП отказалось 32 человека (97%), на постоянном приеме остался 1 пациент (3%). Выбывшие из исследования пациенты не учитывались. При монотерапии НПВП — 15 (75%) пациентов продолжали принимать НПВП постоянно или с нерегулярной частотой, только 25% отказалось от приема Найза. Таким образом, за весь период наблюдения использование Мукосата позволило отказаться от приема НПВП или сократить прием у подавляющего числа пациентов.
При проведении терапии отмечены следующие нежелательные явления: усиление боли в суставах в начале лечения — у 5 больных, которые купировались при продолжении лечения. У 1 пациентки после 15 инъекций отмечалось усиление болей в голенях по ходу вен. 3 пациентки прекратили терапию по неизвестным причинам, причем одна из них после 15 инъекций на фоне значительного улучшения состояния.
Обсуждение
Эффективность ХС изучена в многочисленных исследованиях [7]. В Российских рекомендациях по диагностике и лечению ОА указывается, что ХС является основным компонентом комплексной терапии [1, 5]. В отечественной ревматологии имеется большой опыт применения парентеральной формы ХС (Мукосат) с 90-х гг. прошлого века. На фоне проведенного курса лечения препаратом у больных ОА с преимущественным поражением крупных суставов отмечалось клинически значимое и статистически достоверное снижение выраженности болевого синдрома, суставных функциональных индексов (р
О. Ю. Майко, доктор медицинских наук, профессор
ФГБОУ ВО ОрГМУ МЗ РФ, Оренбург
Оценка эффективности терапии с использованием препарата хондроитина сульфата у больных остеоартрозом в амбулаторных условиях/ О. Ю. Майко
Для цитирования: Лечащий врач № 4/2019; Номера страниц в выпуске: 32-38
Теги: боль, воспаление, суставы, хондропротектор.
Что лучше: ИНЪЕКТРАН или Мукосат
ИНЪЕКТРАН
Мукосат
Исходя из данных исследований, Инъектран лучше, чем Мукосат. Поэтому мы советуем выбрать его.
Активные вещества одинаковые. Поэтому выбирайте исходя из цены
Сравнение эффективности Инъектрана и Мукосата
Эффективность у Инъектрана достотаточно схожа с Мукосатом – это означает, что способность лекарственного вещества оказывать максимально возможное действие схоже.
Например, если терапевтический эффект у Инъектрана более выраженный, то при применении Мукосата даже в больших дозах не получится добиться данного эффекта.
Также скорость терапии – показатель быстроты терапевтического действия у Инъектрана и Мукосата примерно одинаковы. А биодоступность, то есть количество лекарственного вещества, доходящее до места его действия в организме, схожа. Чем выше биодоступность, тем меньше его потерь будет при усвоении и использовании организмом.
Сравнение безопасности Инъектрана и Мукосата
Безопасность препарата включает множество факторов.
При этом у Инъектрана она достаточно схожа с Мукосатом. Важно, где метаболизируется препарат: лекарственные вещества выделяются из организма либо в неизмененном виде, либо в виде продуктов их биохимических превращений. Метаболизм протекает спонтанно, но чаще всего задействует основные органы, такие как печень, почки, лёгкие, кожу, мозг и другие. При оценивании метаболизма у Инъектрана, также как и у Мукосата мы смотрим, какой орган является метаболизирующим и наколько критично действие на него.
Соотношение риска к пользе – это когда назначение лекарственного препарата нежелательно, но оправдано при определенных условиях и обстоятельствах, с обязательным соблюдением осторожности применения. При этом у Инъектрана нет никаих рисков при применении, также как и у Мукосата.
Также при рассчете безопасности учитывается проявляются ли только аллергические реакции или же возможная дисфункция основных органов. В прочем как и обратимость последствий от использования Инъектрана и Мукосата.
Сравнение противопоказаний Инъектрана и Мукосата
Исходя из инструкции. Количество противопоказаний у Инъектрана достаточно схоже с Мукосатом и составляет малое количество. Это и перечень симптомов с синдромами, и заболевания, различные внешних и внутренние условия, при которых применение Инъектрана и Мукосата может быть нежелательным или недопустимым.
Сравнение привыкания у Инъектрана и Мукосата
Как и безопасность, привыкание тоже включает множество факторов, которые необходимо учитывать при оценивании препарат.
Так совокупность значения таких параметров, как «cиндром отмены» и «развитие резистентности», у Инъектрана достаточно схоже со аналогичными значения у Мукосата. Синдром отмены – это патологическое состояние, возникающее после прекращения поступления в организм веществ, вызывающих привыкание или зависимость. А под резистентностью понимают изначальную невосприимчивость к препарату, этим она отличается от привыкания, когда невосприимчивость к препарату развивается в течение определенного периода времени. Наличие резистентности можно констатировать лишь в том случае, если была сделана попытка увеличить дозу препарата до максимально возможной. При этом у Инъектрана значения «синдрома отмены» и «резистентности» достотачно малое, впрочем также как и у Мукосата.
Сравнение побочек Инъектрана и Мукосата
Побочки или нежелательные явления – это любое неблагоприятное с медицинской точки зрения событие, возникшее у субъекта, после введения препарата.
У Инъектрана состояния нежелательных явлений почти такое же, как и у Мукосата. У них у обоих количество побочных эффектов малое. Это подразумевает, что частота их проявления низкая, то есть показатель сколько случаев проявления нежелательного эффекта от лечения возможно и зарегистрировано – низкий. Нежелательное влияние на организм, сила влияния и токсическое действие у Инъектрана схоже с Мукосатом: как быстро организм восстановиться после приема и восстановиться ли вообще.
Сравнение удобства применения Инъектрана и Мукосата
Это и подбор дозы с учетом различных условий, и кратность приемов. При этом важно не забывать и про форму выпуска препарата, ее тоже важно учитывать при составлении оценки.
Удобство применения у Инъектрана примерно одинаковое с Мукосатом. При этом они не являются достаточно удобными для применения.
Рейтинг препаратов составлен опытными фармацевтами, изучающий международные исследования. Отчет сгенерирован автоматически.
Дата последнего обновления: 2020-12-13 10:42:48
Изучение сравнительной эффективности курсового применения инъекционной формы хондроитина сульфата («Инъектран») и комбинированной инъекционной терапии(«Инъектран» + «Ферматрон») у пациентов с остеоартритом голеностопных суставов на фоне базового приема НП
Опубликовано в журнале Эффективная фармакотерапия. 2019.Том 15. № 23. Ревматология, травматология и ортопедия
УДК 616.72-007.248
The study of the comparative effectiveness of the course of injectable chondroitin sulfate (iniectran) and combination therapy (iniectran+fermathron) in patients with osteoarthritis of the ankle joints on the basic nsaids – meloxicam (genytron)
Abstract. In the article the questions of a validity and an effectiveness of the joint use of drugs of different pharmacological groups (chondroprotective Iniectran, the derivative of hyaluronic acid Fermathron, nonsteroidal anti-inflammatory drug Genytron) in the treatment of patients with early stages of posttraumatic and idiopathic osteoarthritis of the ankle joint. The aim of the study was to compare the efficacy of injectable chondroprotective Iniectran and integrated therapy (Iniectran +Fermathron) together with meloxicam (Genytron) concerning the functional and objective status of the affected joint.
In the course of routine daily medical practice, we carried out a practical observation of the effectiveness drugs Iniectran, Fermathron and Genytron in patients with osteoarthritis of the ankle joints of I-II degree according to the classification Kellgren-Lawrence. The study included 3 groups of outpatients (n=100) for the period 2018-2019 with a subject assessment of the articular component of the treatment. In all groups, patients received baseline NSAIDs –meloxicam (Genytron). In the first group (n=35) the therapy with injection chondroitin sulfate was used. In the second group (n=35) the combined therapy with chondroitin sulfate and sodium hyaluronate was used. In the third group (n=30) patients received only meloxicam. As a result of the study of the clinical efficacy of the proposed therapy regimens in patients with a predominance of the arthritis component of the disease, positive results of the drug therapy in all groups of the observation were established. By the end of the study, the amplitude of movements and the severity of the pain syndrome showed statistically significant positive changes, the most significant in the second group, and the severity of a synovitis and laboratory data were unreliably different. None of the patients was excluded from the study, all patients underwent the course of therapy satisfactorily, no adverse events occurred.
Key words: osteoarthritis, ankle joints, chondroprotectors, chondroitin sulfate, Iniectran, hyaluronic acid derivatives, Fermathron, NSAIDs, meloxicam, Genytron.
Остеоартрит (далее – ОА) – заболевание, развивающееся в результате взаимодействия различных механических и биологических факторов, нарушающих существующее в норме равновесие между процессами деградации и синтеза всех компонентов матрикса, прежде всего, в суставном хряще. ОА – это наиболее частая форма поражения суставов. Распространенность заболевания в популяции коррелирует с возрастом, достигая максимальных значений в возрасте старше 65 лет [1]. Женщины болеют ОА почти в 2 раза чаще мужчин, наиболее часто поражаются коленные и тазобедренные суставы, что нередко приводит к инвалидизации [2]. Несмотря на большую социальную значимость болезни, патогенез ОА изучен недостаточно. По современным представлениям ОА – мультифакториальное заболевание со многими признанными факторами риска, в качестве которых рассматриваются возраст, пол, наследственная предрасположенность, избыточный вес и другие [3].
Ведение пациентов, страдающих ОА, должно быть направлено на решение следующих задач:
Относительно применения хондропротекторов (глюкозамина сульфат, хондроитина сульфат), а также внутрисуставного введения солей гиалуроновой кислоты экспертная группа рекомендует продолжить исследования по оценке эффективности данных препаратов. При интенсивном болевом синдроме указывается на целесообразность внутрисуставного введения ГКС (метилпреднизолон или триамцинолон). В случае неэффективности терапевтических мер воздействия рекомендуется хирургическое лечение – эндопротезирование.
Целью данного исследования является оценка влияния терапии инъекционной формой хондроитина сульфата в сравнении с комплексной инъекционной терапией (хондроитина сульфат + гиалуроната натрия) на фоне базового приема НПВП.
Материал и методы. Проведено практическое открытое наблюдение эффективности консервативной терапии амбулаторных пациентов (n=100) с начальными стадиями посттравматического и идиопатического ОА голеностопного сустава (I-II степени по классификации Келлгрена-Лоуренса) за период с 2017 по 2018 годы с предметной оценкой артикулярной компоненты лечения.
Результаты терапии оценивались в течение 6-ти месяцев с обязательными тремя визитами к травматологу-ортопеду: 0-й визит – перед лечением, 1-й визит – 3-й месяц терапии (промежуточные результаты), 2-й визит – 6-й месяц терапии (окончательные результаты). Консервативное лечение первой группы (n=35) заключалось в применении инъекционного препарата из группы хондропротекторов – хондроитина сульфата (Инъектран 200 мг №30 через день внутримышечно) и НПВП мелоксикама (Генитрон 15 мг внутримышечно первые 3 дня с последующим переходом на пероральные формы до 14-ти суток). Во второй группе (n=35) использовалась комбинация препаратов из разных фармакологических групп: хондроитина сульфат (Инъектран) в той же дозировке совместно с препаратом гиалуроновой кислоты (Ферматрон 1% в преднаполненном шприце 2 мл №2 с интервалом 7 дней в полость голеностопного сустава) и мелоксикамом в той же дозировке. В третьей контрольной группе (n=30) использовался только мелоксикам в прежней дозировке в течение 14 дней. Учитывая относительно длительное применение НПВП во всех группах, с целью гастропротекции больные принимали перорально омепразол по 20 мг 2 раза в сутки в течение 14-ти дней.
При разработке критериев включения/исключения учитывался зарубежный опыт проведения подобных исследований 6.
Критерии включения. В наблюдение были включены пациенты, соответствующие следующим критериям:
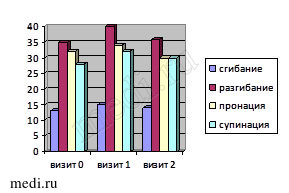
Результаты и их обсуждение. При поступлении у исследуемых пациентов были отмечены следующие уровни исходных характеристик (табл. 2, 3).
Таблица 2. Клинические показатели исследуемых критериев в начале терапии
| Группы | Амплитуда движений (градусы) | Синовит (по данным УЗИ) | |||||
| сгибание | разгибание | ротация | отсутствует | умеренный | выраженный | ||
| внутренняя | наружная | ||||||
| Первая | 11±2,2 | 34±5,8 | 31±1,6 | 29±3,1 | 4 | 24 | 7 |
| Вторая | 12±1,7 | 33±5,2 | 33±1,3 | 30±2,9 | 3 | 26 | 6 |
| Третья | 13±1,4 | 35±3,3 | 32±1,4 | 28±2,7 | 5 | 16 | 9 |
| t-критерий Стьюдента | p > 0,1 | ||||||
Таблица 3. Параклинические и лабораторные показатели исследуемых критериев в начале терапии
| Группы | Оценка боли (ВАШ, мм) | Лабораторные показатели | |
| СОЭ (мм/ч) | СРБ (мг/л) | ||
| Первая | 74±8 | 25±7 | 6,3±1 |
| Вторая | 71±9 | 23±6 | 7,2±1 |
| Третья | 72±7 | 24±5 | 8,1±1 |
| t-критерий Стьюдента | p > 0,1 | ||
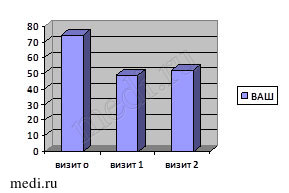
Как видно из таблиц 2 и 3, статистически значимых отличий исследуемых критериев в группах больных не обнаружено. Динамика критериев эффективности терапии в первой группе представлена на рис. 1.
Рис. 1. Динамика исследуемых критериев эффективности лечения в первой группе 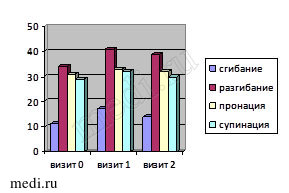
У большинства больных группы, принимающих Инъектран на фоне базового приема мелоксикама (Генитрона), прибавка амплитуды сгибания и разгибания при первом визите имела статистически значимый рост (p > 0,1). Значение индекса боли ВАШ снизилось на 25 мм при первом визите (p
| Отсутствие синовита | Умеренный синовит | Выраженный синовит | СОЭ | СРБ | |
| Визит 0 | 4 | 24 | 7 | 25±7 | 6,3±1 |
| Визит 1 | 12 | 21 | 2 | 20±8 | 5,5±1 |
| Визит 2 | 10 | 21 | 4 | 20±6 | 5,3±1 |
| t-критерий Стьюдента | p > 0,1 | p > 0,1 | p > 0,1 |
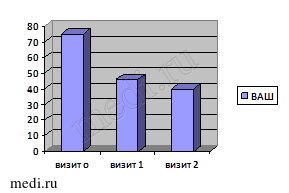
Более выраженной оказалась динамика исследуемых показателей во второй группе наблюдения (рис. 2).
Рис. 2. Динамика исследуемых критериев эффективности лечения во второй группе 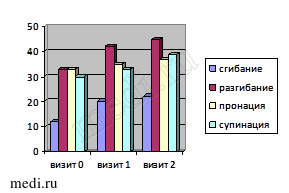
В группе больных, применявших комбинацию Инъектран + Ферматрон на фоне базового приема мелоксикама (Генитрона) наблюдались схожие в сравнении с первой группой тенденции, однако степень выраженности их существенно выше: наиболее значимо снизилась интенсивность болевого синдрома по шкале ВАШ – минус 35 мм к визиту 2 (p > 0,1). Динамика морфологических изменений в данной когорте больных имела статистически значимые изменения (p
.gif)
.gif)