Ивл аппарат при коронавирусе что это способ применения
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
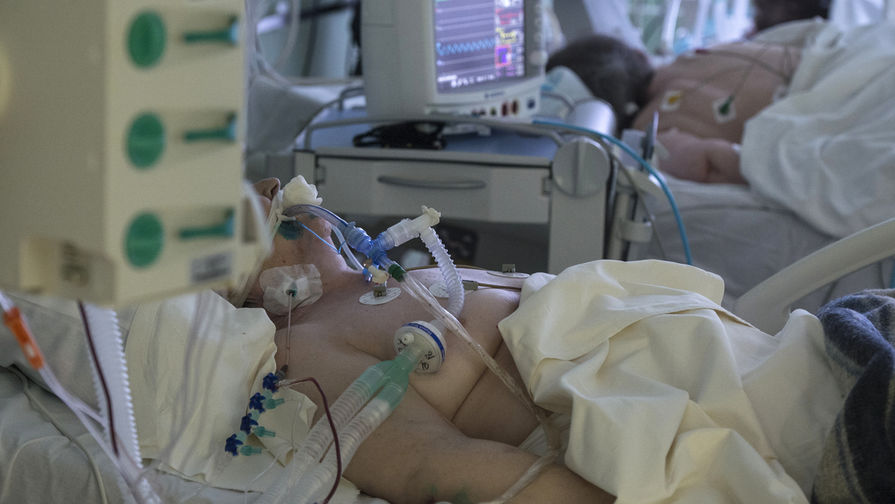
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Ивл аппарат при коронавирусе что это способ применения
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Пациенты с COVID-19 рассказали о странных ощущениях от ИВЛ
«Я как будто находился под водой»
Переболевшие коронавирусной инфекцией люди из разных уголков планеты сообщают о необычных ощущениях, которые им удалось пережить во время подключения к аппарату искусственной вентиляции легких (ИВЛ). Так, 35-летний житель Москвы Денис Пономарев, лечившийся от COVID-19 и двух разновидностей пневмонии на протяжении двух месяцев, поделился своим опытом в интервью RT.
«Заболел я 5 марта. Почувствовал недомогание, немного поднялась температура, начался кашель, в целом ощутил упадок сил. Обратился в частную клинику, с которой у моего работодателя есть контракт. Меня направили делать анализы, а также рентгенограмму, которая показала правостороннюю пневмонию. На следующем приеме мне вызвали скорую и отвезли на госпитализацию», — рассказал Пономарев.
По словам мужчины, к ИВЛ его подключили только в третьем по счету стационаре. Туда москвича отправили на лечение спустя всего два дня после выхода из предыдущей больницы, так как у него появилась лихорадка. Там врачи установили, что силы легких пациента не хватит для того, чтобы эффективно продолжить лечение и назначили ИВЛ. Ощущения от него показались Пономареву очень необычными.
«Я как будто находился под водой. Изо рта торчала куча трубок. Самое странное — дыхание не зависит от того, что делал я, я чувствовал, что за меня дышит машина. Но ее наличие меня и обнадеживало — значит, есть шанс на помощь», — сказал он.
С врачами пациенту приходилось общаться при помощи жестов или письменных сообщений, которые отнимали много сил. Однако впоследствии получилось привыкнуть и к трубкам, и к тому, что большую часть времени нужно лежать на животе.
«Сразу после отключения у меня было несколько секунд на то, чтобы поймать свое дыхание, «нащупать» его рядом с машинным. Мне показалось, что прошла целая вечность. Когда я начал дышать сам, то почувствовал необыкновенный прилив сил и радость от того, что я выкарабкался», — вспоминает Пономарев.
После реанимации около недели мужчина провел в обычной палате, где постепенно восстанавливался. Начал вставать с кровати, подтягиваться на перекладине над койкой, садиться на специальный стул и ходить.
«Делал дыхательную гимнастику, легкую зарядку. Так постепенно я начал отвоевывать для себя нормальную жизнь и продолжаю это делать до сих пор», — заключил Пономарев.
«Не хватает воздуха. Я сдаюсь, сдаюсь»
Тяжелые воспоминания, связанные с подключением к аппарату ИВЛ, остались и у пациента больницы в Коммунарке Максима Орлова, который пролежал там 22 дня с двусторонней пневмонией, вызванной коронавирусом.
«Там прошел все круги ада, включая кому, ИВЛ, умерших соседей по палате и даже то, что моей семье успели сообщить: «Орлова не вытянут». Но я не умер, и теперь являюсь почетным – третьим пациентом Коммунарки, которого в этой больнице спасли после ИВЛ. Что такое находиться «там, за чертой», сказать не могу, но могу сообщить, что будет на пороге. Последней вашей мыслью будет: «Все равно, мне – все равно», – написал Орлов в Facebook.
По словам мужчины, в первое время после подключения к ИВЛ ощущается эйфория из-за усиленного поступления кислорода. Однако потом начинаются этапы отключения от аппарата, которые с каждым разом даются все сложнее.
«Первое изменение режима я не ощутил. Неприятными были процедуры санации, когда тебя от всего отключают, ты дышишь через дырку сам, но внутрь засовывают трубки и заливают воду, пациент зверски кашляет. Зато потом легче дышать.
Мое быстрое улучшение ободрило врачей, и они продолжили, но когда мы подошли к пограничному режиму, после которого человека отключают, я ощутил кирпич, который положили мне на грудь — стало очень тяжело дышать.
Какое-то время, день, я терпел, но потом сдался, стал просить изменить режим. На моих врачей было горько смотреть: блицкриг провалился — я не смог», — вспоминает мужчина.
По словам Орлова, ему помогло наблюдение за собственным организмом во время санаций — в определенный момент он понял, что может дышать без аппарата.
«И вот, в самый тяжелый период, после санации я попросил врача: «оставь так, без ИВЛ». Он сказал: «рискнем, через час проверю». Больше к ИВЛ меня не подключали. Несколько дней я привыкал дышать сам. Как же было здорово ворочаться на кровати, как хочешь: садиться, вставать, без оглядки на трубки!», — написал он.
В зарубежной прессе ранее также был опубликован опыт жительницы Нью-Джерси Дианы Агилар. У нее диагностировали коронавирус 18 марта, однако, как оказалось, вирус начал разрушать ее легкие еще за несколько недель до постановки диагноза. К моменту госпитализации и подключению к ИВЛ у женщины уже несколько дней держалась температура выше 40 градусов, она тяжело дышала и ощущала боль во всем теле. В полубредовом состоянии она запомнила только лица людей в белых халатах, которые казались ей ангелами.
«Я не могу дышать. Не хватает воздуха. Я сдаюсь, сдаюсь», — описала женщина свои последние мысли перед погружением в искусственную кому агентству Bloomberg. Следующие 10 дней она провела подключенной к аппарату ИВЛ. По словам врачей, только это помогло ей выжить.
«Шансов на спасение у таких больных вообще нет»
Первые аппараты вентиляции легких появились еще в 1928 году, однако вопрос их влияния на здоровье пациентов в долгосрочной перспективе по-прежнему изучен не до конца.
«Даже если пациенты переживут вентиляцию легких, некоторые из них останутся очень слабыми. Может дойти до того, что они не смогут заниматься совершенно обычными вещами — бриться, принимать ванну, готовить еду или вообще окажутся прикованными к постели», — сообщил Bloomberg руководитель отделения интенсивной терапии больницы в Кливленде Хасан Кхули.
Специалист в области болезней легких Калифорнийского университета в Ирвайне Ричард Ли, в свою очередь, отметил необходимость применения дополнительных медикаментов, чтобы пациенты могли пережить введение трубок в их организм.
«Нам приходится вводить пациентам обезболивающее и снотворное, чтобы они смогли перенести дыхательную трубку в своих легких. Чем дольше человек подключен к аппарату и находится на седативных средствах, тем серьезнее другие последствия
— снижение мышечного тонуса и силы, а также выше риск заразиться другой инфекцией в больнице», — заявил он агентству.
При этом риск смерти остается на уровне выше среднего еще как минимум год после отключения от аппарата ИВЛ, отмечают специалисты. В целом долгосрочные осложнения от аппарата варьируются в зависимости от количества времени, проведенного пациентом в подключенном состоянии, объясняла «Газете.Ru» врач-пульмонолог частной клиники Вера Литкова. По ее словам, люди с коронавирусом, как правило, находятся на ИВЛ от одной до двух недель, в то время как больным бактериальной пневмонией достаточно побыть на вентиляции сутки или двое.
«Осложнения бывают совершенно разные, все зависит от конкретного случая. Большую роль играет то, сколько времени пациент находится на вентиляции легких – это может быть как пять дней, так и целый месяц. Естественно и масштаб влияния на легкие от этого сильно различается. Также стоит учитывать изначальное состояние пациента, сопутствующие заболевания», — заявила врач.
Признал, что назвать методику ИВЛ абсолютно безвредной нельзя, и главный пульмонолог Минздрава Сергей Авдеев.
«У нас уже давно есть сведения о так называемых ИВЛ-ассоциированных повреждениях легких. ИВЛ безусловно имеет определенный повреждающий потенциал, поэтому в этой области даже существует понятие «протективная» вентиляция легких. Сегодня наши коллеги – врачи, реаниматологи – в первую очередь выбирают щадящие режимы, малые дыхательные объемы, пытаются не форсировать повышение давления в дыхательных путях», — пояснил пульмонолог «Газете.Ru».
По словам Авдеева, показания к подключению пациентов к ИВЛ четко прописаны в рекомендациях для медиков. Поэтому, если специалисты решаются на эту процедуру, это означает, что она может стать последним шансом на спасение.
«Сама по себе ИВЛ – это терапия, которая назначается тяжелым пациентам, собственные легкие которых просто не справляются с вирусом. Для поддержания газообмена необходимо замещение, протезирование функции легких. Это, по сути дела, шаг отчаяния. Но без этого, к сожалению, шансов на спасение у таких больных вообще нет», — подчеркнул пульмонолог.
Искусственная вентиляция легких при коронавирусе
Эксперт сайта, врач общей практики, два высших медицинских образования, стаж работы 37 лет. Реальное лицо, готовое отвечать на поступающие вопросы. Подробнее.
Больные ковидной болезнью при возникновении острого респираторного дистресс-синдрома (ОРДС) поставлены перед выбором: тяжело умирать от удушья, но относительно быстро, или все же получить шанс выжить после подключения к аппарату искусственной вентиляции легких (ИВЛ). Тяжелое состояние подключенных к ИВЛ пациентов не позволяет добиться 100% положительных результатов в процессе реанимационных мероприятий. Смертность большая. Это породило миф о «бесполезности» или даже «вредности» ИВЛ.
О том, зачем нужна искусственная вентиляция легких при коронавирусе, какая выживаемость при этом, рассказывает постоянный эксперт сайта LechuGuru.com.
Лечение коронавируса аппаратом ИВЛ
COVID-19 в тяжелой форме чаще всего приводит к самому сложному варианту повреждения легких: острому респираторному дистресс-синдрому (ОРДС). Это когда практически все альвеолы заполнены жидкостью, протеином и воспалительными клетками (начинает наблюдаться после 50% поражения легочной ткани) и потеряли способность к газообмену. В результате наступает кислородное голодание (основной критерий наступления ОРДС), а с ним удушье.
Реаниматологи всего мира не один раз наблюдали ситуации: при спутанном сознании больные вырываются из рук медперсонала, срывают кислородные маски или концентрируются только на дыхании. От 35 до 40 вдохов в минуту при норме 15-20. К процессу дыхания подключают все возможные мышцы живота, шеи, диафрагма. Это посложнее, чем пробежать марафон. Мышцы устают, поэтому больные постоянно ворочаются в поисках положения, облегчающего работу дыхательной системы, что еще больше истощает организм, неэффективно сжигая так нужный другим органам кислород. А его и так поступает слишком мало.
Помогая легким насытить кровь кислородом, аппарат ИВЛ делает это максимально неприятным способом, противоречащим физиологии дыхания. В итоге ИВЛ не только поддерживает жизнь длительное время, но способна за короткое время у некоторых пациентов повредить не затронутую болезнью часть легочной ткани, добавляя проблем органу, находящемуся в стрессовом состоянии. При этом неважно, какой объем воздуха и под каким давлением подается в легкие. Жаль. Но других способов массово помочь при кислородном голодании пока не изобрели. А так, часть тяжелобольных пациентов удается спасти. Поэтому нельзя сваливать высокую смертность при подключении к ИВЛ только на эту методику интенсивной терапии.
Всем ли заболевшим нужна искусственная вентиляция легких
Ковидная болезнь может протекать бессимптомно, в легкой, средней и тяжелой форме. При легкой и средней клинике, не говоря уже о бессимптомных больных, поражение легких не такое обширное, чтобы вызвать кислородное голодание организма. Все же запаса легочной ткани хватает, чтобы насытить кровь кислородом до уровня, достаточного для нормального функционирования всех органов человека.
Проблемы возникают у тяжелобольных пациентов, но также не у всех. Ведь тяжесть болезни зависит не от одного фактора — степени поражения легких, а совокупности причин. Поэтому таким больным можно помочь, при небольшом дефиците кислорода, подключением канюль (кислородных катетеров, изготовленных из пластика) в ноздри. По ним подается смесь воздуха с кислородом, немного увлажненная. Способ позволяет увеличить количество вдыхаемого кислорода с 21% (находится в атмосферном воздухе) до 24-40%. Такой метод не доставляет больному никаких неприятностей: дыхание естественное. Многим инфицированным вирусом этого хватает, они идут на поправку и без ИВЛ.
Помогает и переворачивание больного на живот, в так называемую прон-позицию. Простая процедура дает возможность улучшить вентиляцию легких в тех зонах, которые недоступны для воздуха при положении лежа на спине. Эта мера позволяет насытить организм кислородом примерно на уровне вставленных в нос катетеров.
Промежуточная помощь – кислородная маска (неинвазивный способ вентиляции легких). Здесь концентрация кислорода достигает 60%. При ухудшении состояния (уровень О2 не поднимается выше 90%), несмотря на проводимую кислородную поддержку, врачами принимается решение по подключению пациента к аппарату ИВЛ.
Кому требуется ИВЛ, как помогает зараженным Covid-19
Показанием для механической вентиляции легких становится кислородное голодание (гипоксия) организма. Об этом говорят:
Основная причина в отеке легких. Помогает процессу гипоксии и способность вируса SARS-CoV-2 поражать эритроциты (красные кровяные тельца), отвечающие за транспортировку кислорода ко всем органам и тканям человека.
Усугубляет проблему и нейротоксический эффект «короны»: больной, в большинстве случаев, не ощущает дискомфорта в процессе дыхания (состояние похоже на высотную болезнь альпинистов). Поэтому важно постоянно следить за сатурацией (процент содержания О2 в крови) пациента. При снижении показателя, подключать к аппарату искусственной вентиляции легких. Накопленный опыт показывает, что такие меры нужно принимать при сатурации ниже 90%. Но не обязательно. Нужно учитывать ряд дополнительных факторов:
Из-за этого, в начале пандемии, когда не хватало аппаратов ИВЛ и обученного персонала, в Европе и США на вентиляцию легких отправлялись пациенты с более высокими шансами выжить. Это очень сложное решение для врачей. Но нужно было выбирать.
Какие аппараты ИВЛ используются
Есть два типа аппаратов для механической вентиляции легких:
ИВЛ аппарат выглядит как сложное оборудование медицинского назначения для механической подачи в легкие кислорода в смеси с осушенным и сжатым воздухом для насыщения крови О2 и выводом углекислого газа.
Как долго человек может находиться на ИВЛ
Ни один врач не возьмется сказать, сколько дней продолжается ИВЛ при короновирусе. Нет такой информации и в рекомендациях ВОЗ и Минздрава РФ. Правило одно: чем меньше времени аппарат будет помогать дышать больному или больной, тем лучше. Ведь процедура опасная, не исключаются неприятные, в ряде случаев трагические, последствия:
Но есть и в этом вопросе прогресс. Врачи научились более точно определять сроки нахождения под искусственной вентиляцией легких. Уже намного меньше случаев раннего «отлучения» от аппарата (это практически всегда заканчивалось трагически) или позднего (больной выживал, но научить его дышать самостоятельно не удавалось).
Держать на ИВЛ, по словам доктора-реаниматолога О. Светлицкой (г. Минск), необходимо от 7 дней (минимальный срок) до нескольких недель. Все зависит от клинической картины заболевания.
Зачем вводят в кому при коронавирусе
Реанимация при коронавирусной инфекции включает многие процедуры. Одна из них – подключение больного к ИВЛ. Процесс несложный, но неприятный. В трахею (горло) через гортань вводится специальная, подобранная под физические параметры больного, пластиковая трубка (носит название «трубка эндотрахеальная Мерфи»).
Чтобы не было затекания слюны или другой жидкости в легкие, на ее конце имеется манжетка, которая после введения раздувается, перекрывая дыхательные пути. После этого подается увлажненная воздушно-кислородная смесь. Ее количество (объем) и давление определяются врачами-реаниматологами. Таким образом увеличивается поступление кислорода в кровь, снимается нагрузка с организма пациента во время дыхательной функции.
Находиться в таком положении сложно. Поэтому пациент с помощью медикаментов вводится в состояние сна. Это не наркоз и не кома, а именно сон. В таком состоянии человек может быть от нескольких дней до нескольких недель (зависит от тяжести пневмонии) до начала выздоровления. Еду вводят через зонд. Для этого применяется специализированное сбалансированное питание. Если родные приносят бульон, например куриный, его также введут.
Вначале пандемии питательные вещества вводили через вену. Со временем пришли к выводу, что лучше задействовать естественную физиологию – желудочно-кишечный тракт. Глаза, чтобы не пересыхали, закрываются стерильными салфетками, руки фиксируются мягкими манжетами. Это нужно для того, чтобы больной не навредил себе во сне или проснувшись раньше срока.
Приведенной информации достаточно, чтобы иметь представление о том, зачем при коронавирусе вводят в искусственную кому.
Чем можно заменить аппарат ИВЛ
Кроме ИВЛ есть еще один способ насыщения крови кислородом без участия дыхательной системы тяжелобольного: экстракорпоральная мембранная оксигенация, сокращенно ЭКМО. По этой методике кровь насыщается кислородом не через легкие, а в специальном приборе. Процесс похож на очищение крови от токсинов при патологиях почек. Но это сложно и чрезвычайно дорого. Аппараты есть всего в нескольких клиниках.
Применяется в критических случаях (острый респираторный дистресс-синдром развивается одновременно с «цитокиновым штормом»). Позволяет спасти 1 человека из 10 переведенных на ЭКМО. Но это связано с тяжелейшими случаями протекания заболевания, когда врачи говорят: безнадежный. Поэтому и 10% спасенных жизней – несомненный успех. Попутно отметим, что процент выживаемости на ИВЛ в начале 2021 года примерно следующий:
Можно ли вылечиться от коронавируса без ИВЛ
При легкой и средней клинической симптоматике речи о подключении аппаратной вентиляции легких не может быть в принципе. Заболевшие и так справятся с коронавирусом. При тяжелых формах болезни ИВЛ необходим при падении уровня кислорода в крови. Без посторонней поддержки у пациентов одна дорога в один конец. Подключение к аппаратам ИВЛ дает шанс выжить.
Неинвазивное подключение к кислороду не требует разрешения у пациента. Но если бы и требовалось, проблем не возникало бы: больной напуган, а маска или канюли сразу дают эффект.
Проблемы возникают при введении трубки в трахею. Если пациент в сознании, то разрешение должен дать он, но практически всегда с первого раза не дает, т.к. боится уже не проснуться (о высокой смертности на ИВЛ наслышаны все). Здесь огромных усилий стоит медикам убедить «отказника», что без аппаратной подачи кислорода конец придет обязательно, при этом еще быстрее.
Те же проблемы в большинстве случаев и с родственниками, если больной уже без сознания. Но для них долгий уговор, как правило, не нужен.
Врачи надеются, что по мере накопления опыта, смертность будет и дальше падать и тогда не придется долго уговаривать на спасательную процедуру.
Какой процент выздоровления от коронавируса после ИВЛ
Делать прогноз относительно шансов выжить после ИВЛ не корректно. Ведь умирают по разным причинам (тромбоз, «цитокиновый шторм», ОРДС, сепсис, инфаркт и т.д.). Здесь многое зависит от квалификации врачей, накопленного опыта спасения тяжелобольных людей, наличия эффективных медпрепаратов, удачно выбранной схемы терапии. Пока нет единой методики лечения, все делается по интуиции или аналогии с предыдущими случаями. А это не всегда срабатывает.
Единственно, что можно с уверенностью утверждать, так это то, что среднее поколение чаще выздоравливает после подключения кислорода, чем пожилое. Почему? Объяснять нет необходимости: у людей старше 60-65 лет ослаблен иммунитет из-за возрастных изменений в организме.
И все же немного статистики. Так, в начале пандемии (май 2020 года) на Западе после ИВЛ выживало 25% подключенных к кислороду, в России только 13%. Здесь много причин. Разбираться в них не будем. Просто показываем статистику. В начале 2021 года картина кардинально изменилась: во всем мире, в том числе и в России, выживших после ИВЛ стало больше, чем умерших. И это радует.