какие витамины надо принимать при туберкулезе
Значение иммуномодуляторов в лечении больных туберкулезом легких
В чем особенность течения туберкулеза на современном этапе? Почему в схеме комплексной терапии туберкулеза необходимо использовать иммуномодуляторы? Tуберкулез — это специфическое инфекционное заболевание, развивающееся в ответ на попадание в орган
В чем особенность течения туберкулеза на современном этапе?
Почему в схеме комплексной терапии туберкулеза необходимо использовать иммуномодуляторы?
Tуберкулез — это специфическое инфекционное заболевание, развивающееся в ответ на попадание в организм микобактерий туберкулеза (МБТ). Туберкулез может поражать все органы и системы организма человека, но наиболее часто — органы дыхания. В настоящее время туберкулез признан ВОЗ глобальной проблемой, наносящей колоссальный экономический и биологический ущерб. В России эпидемиологическая ситуация по туберкулезу характеризуется наличием у большинства больных обширных, запущенных форм туберкулеза, с деструкцией и бацилловыделением, эффективность лечения при этом снижена. В сложившихся неблагоприятных условиях основными противотуберкулезными мероприятиями следует считать выявление и лечение больных туберкулезом.
Различные авторы указывают на многообразие факторов, имеющих существенное значение в развитии туберкулезного воспаления. Среди них большая роль принадлежит иммунологическим процессам, в связи с чем туберкулез может быть признан классическим примером иммунного воспаления. Состояние иммунной системы организма является также одной из причин замедленной регрессии специфических изменений и сохранения морфологической активности туберкулезного процесса [9, 16]. Необходимо признать, что традиционная химиотерапия, даже проводимая правильно, вызывает в основном бактериостатический эффект и не в состоянии полностью устранить многообразие морфологических и функциональных изменений туберкулезного характера. Химиотерапия не стимулирует защитные силы организма и не может во всех случаях обусловить полное выздоровление. У большинства больных туберкулезом легких в процессе эффективного лечения достигается нормализация основных показателей иммунитета, но у части больных развивается вторичное иммунодефицитное состояние [10]. Клинически туберкулез у лиц с иммунодефицитом плохо поддается лечению.
Нарушение иммунорегуляции может корректироваться с помощью иммунотерапии. В связи с этим особое значение в современной комплексной терапии туберкулеза имеет использование иммунотропных препаратов с целью стимуляции защитных сил организма и нормализации измененного иммунологического статуса больных туберкулезом [7, 18]. Клинический опыт свидетельствует о благоприятном влиянии на лечение туберкулеза таких препаратов, как спленин, левамизол, диуцифон, препараты тимуса, туберкулин, вакцина БЦЖ. Включение в комплексную терапию больных туберкулезом иммуномодуляторов способствует ускорению нормализации показателей иммунитета и более быстрой регрессии туберкулезного процесса [1, 16]. Актуальной задачей является поиск новых отечественных иммунокорригирующих препаратов и изучение механизмов их действия [2, 4, 5, 6]. В работах Р. В. Петрова, Р. М. Хаитова и соавторов обоснован новый подход к поиску иммунокорректоров с избирательным воздействием на конкретное звено иммунитета, в основе которого заложен принцип создания иммуногенов путем структурного объединения антигена (АГ) и полимера-иммуностимулятора [17]. В качестве иммуностимуляторов предложено использовать водорастворимые полиэлектролиты. Экспериментально доказано, что иммунный ответ на комплексы АГ, конъюгированных с водорастворимыми полиэлектролитами, гораздо выше ответа на сами АГ. В Институте иммунологии МЗ РФ А. В. Некрасовым впервые в нашей стране создан принципиально новый синтетический высокомолекулярный иммуностимулятор — полиоксидоний (ПО; рег. № 96/302/9, патент РФ № 2073031) [14, 15].
ПО, обладающий в большом диапазоне доз широким спектром фармакологического действия и высокой иммуностимулирующей активностью, оказывает выраженное иммуностимулирующее действие на гуморальный иммунный ответ, усиливает кооперацию Т- и В-лимфоцитов. Установлено его преимущественное влияние на фагоцитарное звено иммунитета. ПО активирует функцию макрофагов и лимфоцитов. При этом препарат обладает неспецифическим защитным действием от широкого спектра патогенов, основанным не на прямом угнетении микроорганизмов, а на стимуляции иммунитета. Кроме того, в экспериментах была показана стимулирующая способность клеток ретикулоэндотелиальной системы захватывать и удалять из циркулирующей крови чужеродные микрочастицы [14, 15]. Известно, что ПО, стимулируя иммунные реакции, не нарушает естественных механизмов их торможения, не истощает резервных возможностей кроветворной системы [14, 15]. Показано, что введение ПО приводит к значительному повышению интенсивности антителообразования в ответ на чужеродные АГ различной природы [14, 17].
Установлено также, что токсичность ряда лекарственных препаратов снижается при совместном их введении в организм с ПО.
Отсутствие побочных эффектов и токсичности, четко показанное в эксперименте, указывает на возможность применения ПО в качестве лечебного и профилактического средства при различных заболеваниях, в том числе при хронических заболеваниях легких. ПО может применяться как иммуностимулятор широкого спектра действия, детоксикант, иммуностимулирующий и пролонгирующий носитель для АГ в структуре конъюгированных вакцин нового поколения. В настоящее время на основе ПО созданы гриппозная, бруцеллезная, брюшнотифозная вакцины и ряд аллерговакцин, разрабатываются и другие вакцины, в том числе форсифицированные.
Препарат обладает пролонгированным эффектом. Однократно введенный, он действует в течение одной-двух недель. Клинические испытания препарата на здоровых добровольцах показали хорошую переносимость ПО, отсутствие каких-либо побочных явлений или аллергических реакций [6].
В клинике ПО применялся у хирургических больных с послеоперационными инфекционными осложнениями, с трофическими нарушениями нижних конечностей при сахарном диабете, с острыми и хроническими инфекционно-воспалительными урогенитальными заболеваниями, с аллергией и бронхиальной астмой, с онкологическими заболеваниями [8, 11, 12, 13]. Проведено исследование клинической эффективности и переносимости ПО при лечении пациентов с хроническим бронхитом и хроническим рецидивирующим фурункулезом — заболеваниями, представляющими собой вторичные иммунодефициты с поражением различных звеньев иммунной системы [6].
В литературе имеются лишь единичные сведения об исследованиях эффективности использования ПО в клинике фтизиатрии [3].
Целью настоящей работы явилось исследование клинической эффективности ПО в комплесной иммунохимиотерапии больных туберкулезом органов дыхания.
В соответствии с «Программой исследования эффективности применения иммуномодулятора полиоксидония в комплексной терапии больных туберкулезом органов дыхания» в условиях специализированного стационарного отделения проведена оценка иммунного статуса больных и анализ клинической эффективности комплексной иммунохимиотерапии ПО у 29 больных туберкулезом легких. 16 больных контрольной группы, сопоставимые по возрасту, полу и клиническим формам туберкулеза легких, получали в те же сроки только специфическую химиотерапию (рис. 1).
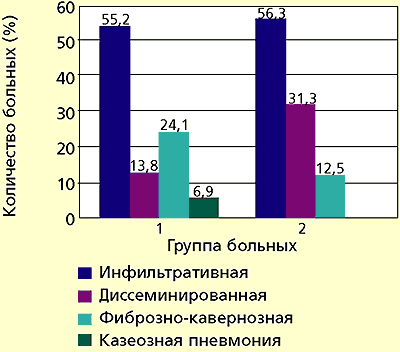 |
| Рисунок 1. Распределение больных основной (1) и контрольной (2) групп по формам активного туберкулеза легких |
Курс иммунотерапии ПО проводился по схеме: 6 мг в сутки внутримышечно два раза в неделю; 27 пациентам было сделано 10 инъекций, двум больным — 4 и 6 инъекций ПО соответственно.
Больным проводилось комплексное клинико-лабораторное, рентгенологическое, инструментальное и иммунологическое обследование. Эффективность ПО у больных туберкулезом легких оценивали в процессе комплексной иммунохимиотерапии, сразу после проведения курса лечения ПО и через месяц после его окончания. Пациенты контрольной группы обследовались в те же сроки. Схемы специфической химиотерапии у пациентов основной и контрольной группы были идентичными.
Анализ влияния иммунотерапии ПО на ликвидацию симптомов интоксикации у больных туберкулезом легких представлен на рис. 2. Необходимо отметить, что улучшение общего самочувствия, уменьшение или исчезновение жалоб со стороны органов дыхания отмечалось больными после первых инъекций ПО.
 |
| Рисунок 2. Динамика ликвидации интоксикации у больных основной (1) и контрольной (2) групп через 1 мес. после окончания курса иммунотерапии ПО |
Наряду с оценкой дезинтоксикационного эффекта ПО поводилось изучение влияния препарата на состояние специфического процесса в легочной ткани у больных туберкулезом. Динамика рассасывания инфильтративных изменений в легочной ткани у больных основной и контрольной групп представлена на рис. 3. Анализ данных, представленных на рис. 3, позволяет сделать вывод о выраженном положительном влиянии ПО на процесс рассасывания специфического воспаления в легочной ткани у больных туберкулезом.
 |
| Рисунок 3. Динамика рассасывания инфильтрации в легочной ткани у больных основной (1) и контрольной (2) групп через 1 мес. после окончания курса иммунотерапии ПО |
Важными являются результаты исследования прекращения бактериовыделения у пациентов через месяц после окончания курса иммунотерапии ПО. Анализ этих данных представлен на рис. 4.
 |
| Рисунок 4. Динамика прекращения бактериовыделения у больных основной (1) и контрольной (2) групп через 1 мес. после окончания курса иммунотерапии ПО |
Результаты изучения другого важного критерия эффективности лечения больных туберкулезом — инволюции полостей распада под влиянием иммунотерапии ПО — представлены на рис. 5. Проанализировав эти данные, можно сделать вывод о положительном влиянии ПО на процесс заживления деструкции легочной ткани у больных туберкулезом.
 |
| Рисунок 5. Динамика инфолюции полостей распада у больных туберкулезом легких основной (1) и контрольной (2) групп через 1 мес. после окончания курса иммунотерапии ПО |
Ниже мы приводим клиническое наблюдение, подтверждающее сделанные нами выводы.
Больной М-ч, 33 года. Заболел подостро в августе — сентябре 1999 года. При обследовании в тубдиспансере установлен диагноз: инфильтративный туберкулез верхней доли правого легкого в фазе распада и обсеменения, МВТ (+). При рентгенотомографическом исследовании: в верхней доле правого легкого — неоднородное затемнение с полостью распада больших размеров, множественными очагами бронхогенного обсеменения в нижележащих отделах легкого, воспалительная «дорожка» к правому корню. В мокроте обнаружены МБТ методом люминесцентной микроскопии. В гемограмме: Нв — 99 г/л, лейкоциты — 7,4х109/л, п — 2%, с — 61%, э — 0%, л — 34%, м — 3%, СОЭ — 40 мм/ч. Проба Манту с 2 ТЕ PPD-L — папула 24 мм. Бронхоскопия: неспецифический гнойный эндобронхит II степени правого Б-2 со стенозом I-II степени.
Больному начали проводить курс противотуберкулезной химиотерапии четырьмя препаратами (изониазид + рифампицин + стрептомицин + пиразинамид). Учитывая данные клинико-лабораторного исследования, свидетельствующие о наличии у больного резко выраженного интоксикационного синдрома, было решено начать лечение ПО. Курс иммунотерапии составил 10 инъекций ПО два раза в неделю по 0,006 г в течение 5 недель. На фоне проводимого лечения у больного уже в первые две недели отмечалось улучшение самочувствия, значительное уменьшение симптомов интоксикации. При рентгенологическом исследовании в динамике отмечалось значительное рассасывание инфильтративных изменений и уменьшение размеров деструкции в верхней доле правого легкого. Через месяц после окончания курса иммунотерапии ПО полость распада четко не определялась.
Заключение: у больного с впервые выявленным инфильтративным туберкулезом верхней доли правого легкого в фазе распада и обсеменения МБТ(+) назначение иммунотерапии ПО позволило добиться полной ликвидации симптомов интоксикации, нормализации гемограммы, прекращения бактериовыделения, значительного рассасывания воспалительной инфильтрации и закрытия деструкции легочной ткани к третьему месяцу химиотерапии.
Поскольку иммунотерапия ПО проводилась в разные сроки от начала антибактериального лечения, представлялось целесообразным оценить ее эффективность при раннем (в течение первых одного-двух месяцев) назначении ПО совместно с антибактериальными препаратами (I подгруппа) и в более поздние сроки (II подгруппа). Первая подгруппа в основном была сформирована из больных инфильтративной формой туберкулеза легких (73,1%), тогда как во II подгруппе преобладали больные фиброзно-кавернозной формой туберкулеза легких (47,4%).
Мы изучали дезинтоксикационный эффект ПО у больных туберкулезом легких в различные сроки от начала антибактериального лечения, а также динамику рассасывания инфильтрата, прекращения бактериовыделения и инволюции деструктивных изменений в легочной ткани. Анализ полученных данных показал эффективность использования ПО с дезинтоксикационной целью на различных этапах антибактериального лечения больных туберкулезом легких. Симптомы интоксикации через месяц после окончания курса ПО ликвидированы у больных I и II подгрупп в 78,6 и 72,7% случаев соответственно. Значительное рассасывание специфических воспалительных изменений в легких у больных после курса ПО чаще отмечалось в I (68,7%), чем во II (30,8%) подгруппе. Абациллирование достигнуто через месяц после окончания курса ПО в I подгруппе у всех больных, а во II подгруппе — у 54,5% больных. Закрытие деструкции легочной ткани через месяц после курса иммунотерапии ПО у больных чаще происходило в I, чем во II подгруппе (46,7 и 18,2% соответственно).
Таким образом, анализ клинической эффективности ПО у больных туберкулезом легких показал преимущества комплексной иммунохимиотерапии, проводимой пациентам с наличием интоксикации, бактериовыделения, инфильтративными изменениями и деструкцией легочной ткани в первые один-два месяца от начала антибактериальной терапии.
Литература
им. Д. И. Менделеева. 1982. 27 (№ 4). С 417-428.
Современная стратегия лечения лекарственно-устойчивого ТУБЕРКУЛЕЗА ЛЕГКИХ
Какие возможны варианты туберкулеза легких по отношению к лекарственному лечению? Какова роль фторхинолонов в лечении туберкулеза легких?
Какие возможны варианты туберкулеза легких по отношению к лекарственному лечению?
Какова роль фторхинолонов в лечении туберкулеза легких?
Таблица. Стандартные концентрации ПТП, используемые для выявления лекарственной устойчивости МБТ
Первый вариант мы определяем как лекарственно- чувствительный туберкулез легких (ЛЧТЛ), вызванный микобактериями туберкулеза (МБТ), чувствительными ко всем противотуберкулезным препаратам (ПТП). ЛЧТЛ встречается в основном у впервые выявленных и реже у рецидивных больных. На чувствительные МБТ бактерицидно действуют основные ПТП: изониазид, рифампицин, пиразинамид, стрептомицин и/или этамбутол. Поэтому в настоящее время для наиболее эффективного лечения лекарственно-устойчивого туберкулеза легких (ЛУТЛ) с учетом влияния химиопрепаратов на микобактериальную популяцию, чувствительную к ПТП, Международный союз по борьбе с туберкулезом и другими заболеваниями легких (МСБТЛЗ) и ВОЗ предлагают двухэтапные укороченные курсы комбинированной химиотерапии под непосредственным медицинским наблюдением [1].
Первый этап характеризуется проведением интенсивной насыщенной химиотерапии четырьмя-пятью ПТП в течение 2-3 месяцев, что ведет к подавлению размножающейся микобактериальной популяции, уменьшению ее количества и предотвращению развития лекарственной резистентности. На первом этапе используется комбинация препаратов, состоящая из изониазида, рифампицина, пиразинамида, стрептомицина и/или этамбутола.
Второй этап — менее интенсивной химиотерапии — проводится, как правило, двумя-тремя ПТП. Цель второго этапа — воздействие на оставшуюся бактериальную популяцию, в большинстве своем находящуюся внутриклеточно в виде персистирующих форм микобактерий. Здесь главной задачей является предупреждение размножения оставшихся микобактерий, а также стимуляция репаративных процессов в легких с помощью различных патогенетических средств и методов лечения.
Такой методический подход к лечению ЛЧТЛ позволяет к концу первого этапа комбинированной химиотерапии под непосредственным медицинским наблюдением абациллировать 100%, а к завершению всего курса лечения — закрыть каверны в легких у более чем 80% больных с впервые выявленным и рецидивным туберкулезом легких [5].
Намного сложнее вопрос о проведении этиотропного лечения второго варианта, к которому мы относим ЛУТЛ, вызванный лекарственно резистентными (ЛР) МБТ к одному и более ПТП и/или их сочетанию. Особенно тяжело протекает ЛУТЛ у больных с множественной ЛР МБТ к изониазиду и рифампицину, то есть к основным и самым эффективным ПТП. Поэтому поиск новых концептуальных путей повышения эффективности лечения ЛУТЛ и разработка современной методологии специфического воздействия на ЛР МБТ является одним из важнейших и приоритетных направлений современной фтизиатрии.
 |
Развитие ЛР у МБТ к ПТП — одна из главных причин недостаточно эффективной этиотропной химиотерапии. Больные туберкулезом, выделяющие ЛР-штаммы МБТ, длительное время остаются бактериовыделителями и могут заражать окружающих ЛР-возбудителем. Чем больше число больных, выделяющих ЛР МБТ, тем выше риск распространения инфекции среди здоровых лиц и появления новых случаев заболевания туберкулезом с первичной резистентностью не только к основным, но и к резервным ПТП.
Феномен ЛР МБТ имеет важное клиническое значение. Существует тесная взаимосвязь количественных изменений микобактериальной популяции и изменения ряда биологических свойств МБТ, одним из которых является ЛР. В активно размножающейся бактериальной популяции всегда имеется небольшое количество ЛР-мутантов, которые практического значения не имеют, но по мере уменьшения бактериальной популяции под влиянием химиотерапии изменяется соотношение между количеством ЛР и устойчивых МБТ [5]. В этих условиях происходит размножение главным образом устойчивых МБТ, эта часть бактериальной популяции увеличивается. Следовательно, в клинической практике необходимо исследовать ЛР МБТ и результаты этого исследования сопоставлять с динамикой туберкулезного процесса в легких [5].
По определению экспертов ВОЗ [3], ЛУТЛ — это случай туберкулеза легких с выделением МБТ, резистентных к одному и более ПТП. По данным Центрального НИИ туберкулеза РАМН, у каждого второго впервые выявленного и ранее не леченного противотуберкулезными препаратами больного в мокроте выявлялись ЛР к ПТП МБТ, при этом у 27,7% из них наблюдалась устойчивость к двум основным противотуберкулезным препаратам — изониазиду и рифампицину. При хроническом фиброзно-кавернозном туберкулезе частота вторичной ЛР МБТ возрастает до 95,5%.
По нашему мнению, и это составляет основу нашей концепции, для повышения эффективности лечения туберкулеза, вызванного ЛР МБТ, необходимо в первую очередь использовать ускоренные методы выявления ЛР МБТ, что позволяет своевременно изменять режим химиотерапии.
Исследование лекарственной устойчивости МБТ в настоящее время возможно по прямому и непрямому методам.
Прямой метод определения ЛР МБТ осуществляется путем непосредственного посева мокроты на твердые питательные среды с добавлением определенных концентраций ПТП (см. табл.). Результаты прямого микробиологического метода определения лекарственной устойчивости МБТ учитываются на 21 — 28-й день, что позволяет в этот срок провести коррекцию химиотерапии.
Непрямой метод определения лекарственной чувствительности МБТ требует от 30 до 60, а иногда до 90 суток, ввиду того что вначале производится посев мокроты на твердые питательные среды и только после получения культуры МБТ производят ее пересев уже на среды с добавлением ПТП. При этом коррекция химиотерапии носит отсроченный характер, как правило, уже на конечном этапе интенсивной фазы химиотерапии.
В последнее время для ускоренного определения лекарственной устойчивости нами применялся радиометрический метод с использованием автоматической системы ВАСТЕС-460 ТВ (Becton Dickinson Diagnostic Systems, Sparks, MD), которая позволяет выявлять лекарственную резистентность МБТ на жидкой среде Middlebrook 7H10 через 6-8 дней.
Не менее важно правильное лечение впервые выявленных больных туберкулезом легких и применение современных режимов химиотерапии с использованием в начале лечения комбинации из четырех-пяти основных противотуберкулезных препаратов до получения результатов лекарственной устойчивости МБТ [2]. В этих случаях существенно повышается вероятность того, что даже при наличии первичной ЛР МБТ бактериостатическое действие окажут два или три химиопрепарата, к которым чувствительность сохранена. Именно несоблюдение фтизиатрами научно обоснованных комбинированных режимов химиотерапии при лечении впервые выявленных и рецидивных больных и назначение ими только трех ПТП является грубой врачебной ошибкой, что в конечном счете ведет к формированию наиболее трудно поддающейся лечению вторичной ЛР МБТ.
Наличие у больного туберкулезом легких ЛР МБТ существенно снижает эффективность лечения, приводит к появлению хронических и неизлечимых форм, а в ряде случаев и летальных исходов. Особенно тяжело протекают специфические поражения легких у больных с полирезистентными МБТ, которые обладают множественной ЛР, как минимум к изониазиду и рифампицину, т. е. к основным и самым активным противотуберкулезным препаратам. ЛР МБТ имеет не только чисто клиническое и эпидемиологическое, но и экономическое значение, так как лечение таких больных резервными ПТП обходится намного дороже, чем больных с чувствительными МБТ к основным химиопрепаратам.
В этих условиях расширение списка резервных ПТП, воздействующих на ЛР МБТ, является актуальным и крайне важным для повышения эффективности лечения больных с ЛУТЛ. Кроме того, присоединение к ЛУТЛ неспецифической бронхолегочной инфекции существенным образом утяжеляет течение специфического процесса в легких, требуя назначения дополнительных антибиотиков широкого спектра. В этом плане применение антибиотиков, воздействующих как на МБТ, так и на неспецифическую патогенную бронхолегочную микрофлору, является научнообоснованным и целесообразным.
В этом плане хорошо себя зарекомендовал в России такой препарат из группы фторхинолонов, как офлоксацин (таривид) [3]. Мы же свой выбор остановили на ломефлоксацине, как препарате, который еще не столь широко применяется при лечении туберкулеза и у которого, судя по имеющимся данным, практически не выявляются побочные эффекты и крайне редко формируется ЛР возбудителей инфекционных заболеваний [2].
Ломефлоксацин (максаквин) — антибактериальный препарат из группы фторхинолонов. Как и все представители производных оксихинолонкарбоновой кислоты, максаквин обладает высокой активностью против грамположительных (включая метициллин-устойчивые штаммы Staphylococcus aureus и Staphylococcus epidermidis) и грамотрицательных (включая Pseudomonas) микроорганизмов, в том числе по отношению к различным типам Micobacterium tuberculosis).
Механизм действия максаквина заключается в ингибировании хромосомной и плазмидной ДНК-гиразы, фермента, ответственного за стабильность пространственной структуры микробной ДНК. Вызывая деспирилизацию ДНК микробной клетки, максаквин ведет к гибели последней.
Максаквин обладает иным механизмом действия, нежели другие антибактериальные средства, поэтому к нему не существует перекрестной устойчивости с другими антибиотиками и химиотерапевтическими препаратами [2].
Основной целью настоящего исследования явилось изучение клинической и микробиологической эффективности максаквина при комплексном лечении больных деструктивным ЛУТЛ, выделяющих ЛР МБТ к изониазиду, рифампицину и другим ПТП, а также при сочетании туберкулеза с неспецифической бронхолегочной инфекцией.
Под наблюдением находилось 50 больных деструктивным ЛУТЛ, выделяющих с мокротой ЛР МБТ к изониазиду, рифампицину и ряду других ПТП. Эти люди в возрасте от 20 до 60 лет составили основную группу.
В контрольную группу вошли также 50 больных деструктивным ЛУТЛ легких в той же возрастной группе, выделяющие ЛР МБТ к изониазиду, рифампицину и другим ПТП. Эти пациенты лечились только протионамидом, амикацином, пиразинамидом и этамбутолом.
У 47 больных основной группы и 49 контрольной в мокроте микробиологическими методами были выявлены различные возбудители неспецифической бронхолегочной инфекции.
Среди больных основной группы диссеминированный туберкулез был установлен у 5 человек, инфильтративный — у 12, казеозная пневмония — у 7, кавернозный — у 7 и фиброзно-кавернозный туберкулез — у 17 человек. Большинство больных (45 пациентов) имели распространенный туберкулез легких с поражением более двух долей, у 34 больных был двусторонний процесс. У всех больных основной группы в мокроте были обнаружены МБТ, как методом микроскопии по Цилю — Нильсену, так и методом посева на питательные среды. При этом у них МБТ были устойчивы как минимум к изониазиду и рифампицину. Необходимо отметить, что все пациенты уже ранее неоднократно и неэффективно лечились основными ПТП, и специфический процесс у них приобрел рецидивирующий и хронический характер.
В клинической картине преобладали симптомы интоксикации с высокой температурой тела, потливостью, адинамией, изменениями в крови воспалительного характера, лимфопенией, увеличенной СОЭ до 40-50 мм в час. Следует отметить наличие грудных проявлений болезни — кашель с выделением мокроты, подчас значительного количества, слизисто-гнойной, а у половины больных — гнойной, с неприятным запахом. В легких выслушивались обильные катаральные явления по типу мелко-, средне-, а подчас и крупнопузырчатых влажных хрипов.
У большинства больных преобладали клинические проявления, которые скорее укладывались в картину неспецифического бронхолегочного поражения (бронхита, острой пневмонии, абсцедирования) с частыми и практически не стихающими обострениями.
Основным возбудителем неспецифической инфекции был Streptococcus hemoliticus — у 15,3% и Staphilococcus aureus — у 15% больных. Среди грамотрицательной микрофлоры преобладал Enterobacter cloacae в 7,6% случаев. Следует отметить высокую частоту ассоциации возбудителей неспецифической бронхолегочной инфекции.
МБТ были обнаружены у всех 50 больных. У 42 человек определялось обильное бактериовыделение. У всех пациентов выделенные штаммы МБТ были устойчивы к изониазиду и рифампицину. При этом у 31 больного лекарственная устойчивость МБТ к изониазиду и рифампицину сочеталась с другими ПТП.
Таким образом, в ходе микробиологических исследований было установлено выраженное бактериологическое действие максаквина на МБТ, при этом более выраженный эффект наблюдался при его воздействии на лекарственно чувствительные штаммы и изоляты. Однако при повышенных концентрациях максаквина эффект также заметен при воздействии на полирезистентные МБТ, устойчивые к основным ППТ.
Лечение максаквином проводилось у всех 50 больных основной группы в разработанной нами комбинации с другими резервными препаратами: протионамидом, амикацином, пиразинамидом и этамбутолом.
Максаквин назначали в дозе 800 мг в сутки перорально однократно в утренние часы сразу вместе с другими противотуберкулезными препаратами для создания максимальной суммарной бактериостатической концентрации в крови и очагах поражения. Доза максаквина выбрана с учетом микробиологических исследований и соответствовала МИК, при которой отмечалось существенное подавление роста МБТ. Терапевтический эффект определяли через месяц — для оценки воздействия его на неспецифическую патогенную бронхолегочную микрофлору и через два месяца — для оценки воздействия на полирезистентные МБТ. Длительность курса лечения резервными химиопрепаратами в сочетании с максаквином составляла два месяца.
Через месяц комплексного лечения было отмечено значительное улучшение состояния больных основной группы, что проявлялось в уменьшении количества мокроты, кашля и катаральных явлений в легких, снижении температуры тела, при этом более чем у двух третей больных — до нормальных цифр.
У всех больных к этому сроку в мокроте перестал определяться рост вторичной патогенной бронхолегочной микрофлоры. К тому же у 34 больных значительно уменьшилась массивность выделения микобактерий туберкулеза. Практически у всех больных нормализовались анализы крови.
Следует отметить, что у 28 пациентов рентгенологически через месяц лечения максаквином в сочетании с протионамидом, амикацином, пиразинамидом и этамбутолом отмечалось частичное рассасывание специфических инфильтративных изменений в легких, а также существенное уменьшение перикавитарной воспалительной реакции. Это позволило применить на данном этапе искусственный пневмоторакс, который является обязательным методом в лечении ЛУТЛ и составляет вторую и не менее важную часть нашей концепции повышения эффективности лечения больных деструктивным туберкулезом легких, выделяющих полилекарственнорезистентные МБТ.
При анализе эффективности специфического действия комбинации резервных противотуберкулезных препаратов в сочетании с максаквином на полирезистентные МБТ при лечении 50 больных основной группы мы делали основной акцент на показатель прекращения бактериовыделения, как по микроскопии мокроты по Цилю — Нильсену, так и по посеву на питательные среды через два месяца после химиотерапии.
Анализ частоты прекращения бактериовыделения у больных основной и контрольной группы через два месяца лечения показал, что у пациентов, получавших максаквин в сочетании с протионамидом, амикацином, пиразинамидом и этамбутолом, прекращение бактериовыделения было достигнуто в 56% случаях. В контрольной группе больных, не получавших максаквина, — только в 30% случаев.
Следует отметить, что у остальных больных основной группы за этот период времени существенно уменьшилась массивность выделения МБТ.
Инволюция локальных изменений в легких у 50 больных контрольной группы также шла более замедленными темпами, и только у 25 больных к концу второго месяца удалось достичь частичного рассасывания перикавитарной инфильтрации и применить к ним искусственный пневмоторакс. К 39 из 50 пациентов основной группы был применен искусственный пневмоторакс в течение 1,5-2 месяцев, и 17 из них удалось достигнуть закрытия каверн в легких. 11 оставшихся больных, имеющих противопоказания к проведению искусственного пневмоторакса, в этот период были подготовлены к плановому оперативному вмешательству.
При определении лекарственной устойчивости МБТ к максаквину через два месяца лечения у больных основной группы только в 4% случаев была получена вторичная лекарственная устойчивость, сформировавшаяся в процессе двухмесячной химиотерапии, что в конечном итоге потребовало его отмены и замены на другой химиопрепарат, к которому МБТ сохранили свою чувствительность.
Переносимость препарата была хорошей. Только у одного больного через месяц применения было выявлено транзиторное повышение «печеночных» трансаминаз при отсутствии клинических проявлений поражений печени. Печеночные тесты нормализовались без отмены препарата при назначении гепатопротекторов.
К концу второго месяца у 4% больных отмечались явления непереносимости максаквина — в виде диспепсических явлений и диареи, связанной с дисбактериозом, аллергических кожных проявлений и эозинофилии до 32%, что привело к полной отмене препарата. Во всех остальных случаях при двухмесячном ежедневном применении максаквина в суточной дозе 800 мг побочных явлений не отмечалось.
Проведенная после окончания курса лечения максаквином комбинированная химиотерапия резервными препаратами и динамическое наблюдение за этими же больными показали, что достигнутый ко второму месяцу положительный результат в абациллировании мокроты оказал положительное влияние и на конечный результат излечения больных с ЛУТЛ.
Таким образом, применение максаквина в дозе 800 мг в сутки в сочетании с протионамидом, амикацином, пиразинамидом и этамбутолом у больных деструктивным ЛУТЛ с сопутствующей неспецифической бронхолегочной инфекцией показало его достаточную эффективность как антибиотика широкого спектра, воздействующего на грамотрицательную и грамположительную микрофлору, и препарата, действующего на туберкулезное воспаление.
Максаквин с полной уверенностью может быть отнесен к группе резервных ПТП. Он эффективно действует не только на МБТ, чувствительные ко всем ПТП, но и на ЛУ МБТ к изониазиду и рифампицину, что и обусловливает целесообразность его назначения таким больным. Тем не менее максаквин не следует рассматривать как основной препарат в схемах лечения больных с впервые выявленным туберкулезом легких, он должен оставаться в резерве и применяться только при ЛУТЛ и сопутствующей неспецифической бронхолегочной инфекции.
Для изониазида это составляет 1 мкг/мл, для рифампицина — 40 мкг/мл, стрептомицина — 10 мкг/мл, этамбутола — 2 мкг/мл, канамицина — 30 мкг/мл, амикацина — 8 мкг/мл, протионамида (этионамида) — 30 мкг/мл, офлоксацина (таривида) — 5 мкг/мл, циклосерина — 30 мкг/мл и для пиразинамида — 100 мкг/мл.
Литература
1. Лечение туберкулеза. Рекомендации для национальных программ. ВОЗ. 1998. 77 с.
2. Мишин. В. Ю., Степанян И. Э. Фторхинолоны в лечении туберкулеза органов дыхания // Русский медицинский журнал. 1999. № 5. С. 234-236.
3. Рекомендации по лечению резистентных форм туберкулеза. ВОЗ. 1998. 47 с.
4. Хоменко А. Г., Мишин В. Ю., Чуканов В. И. и др. Эффективность применения офлоксацина в комплексном лечении больных туберкулезом легких, осложненным неспецифической бронхолегочной инфекцией // Новые лекарственные препараты. 1995. Вып. 11. С. 13-20.
5. Хоменко А. Г. Современная химиотерапия туберкулеза // Клиническая фармакология и терапия. 1998. № 4. С. 16-20.