Защемило шею больно поворачивать чем мазать
Защемление нерва в шейном отделе: симптомы
Защемление нервных корешков редко обходится без последствий, если проблему своевременно не устранить. Особенно это касается шейного отдела позвоночника, где находятся нервные окончания, отвечающие за функции головного мозга, и кровеносные сосуды, питающие его. Не всегда такое состояние сопровождается острой болью, но от этого оно не становится менее опасным. Как же определить защемление нерва в шейном отделе, и на какие симптомы следует обращать внимание?
Характеристика заболевания
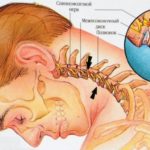
Шейный отдел отличается большей подвижностью позвоночного столба и относительной слабостью мышечно-связочного аппарата, чем и обусловлена его повышенная уязвимость. Именно здесь нервные волокна поражаются чаще всего, и проявления недуга являются более интенсивными, чем в других отделах.
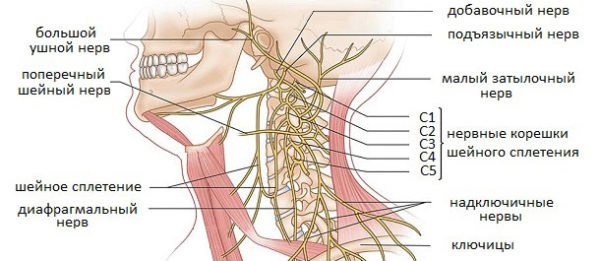
В зависимости от локализации поражения, защемление делится на два типа – затылочную невралгию и радикулопатию, и помимо общих симптомов, каждый тип имеет свои специфические признаки.
Затылочная невралгия диагностируется при сдавливании большого и малого затылочных нервов позвонками, межпозвонковыми дисками и даже мышечными волокнами. Проявляется она чаще всего с одной стороны и затрагивает не только затылок, но и верхнюю часть шеи. По характеру течения невралгия может быть острой и хронической, и, в зависимости от причины защемления, делится на первичную и вторичную. Если своевременно не устранить причину поражения, происходит изменение структуры оболочки нерва, в результате чего невралгия переходит в невропатию – состояние, сопровождающееся почти непрекращающимися сильными болями. В этом случае единственным способом лечения является хирургическое вмешательство.
Защемление других нервов шейного отдела называют радикулопатией. Помимо болевого синдрома такое состояние характеризуется наличием воспалительных процессов и мышечных спазмов, но при этом поддается лечению консервативными методами даже на запущенной стадии. Выделяют три вида радикулопатии: первичный (дискогенный), вторичный (вертеброгенный) и смешанный. Интенсивность проявлений прямо зависит от тяжести поражения корешков, это же влияет и на длительность лечебного процесса.
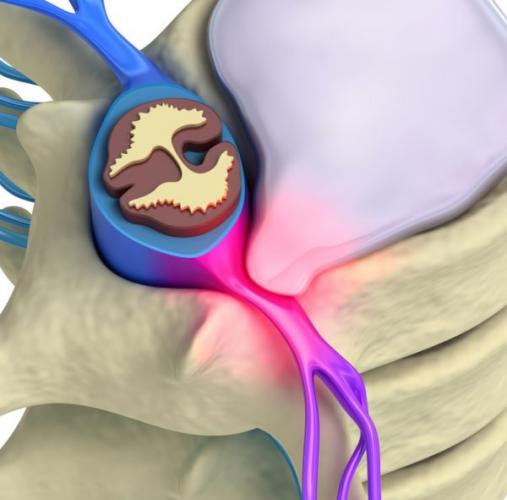
Защемление в шейном отделе представляет серьезную опасность для здоровья: длительное сдавливание корешков нарушает проходимость нервных импульсов, вызывает потерю чувствительности мягких тканей, а воздействие на кровеносные сосуды провоцирует кислородное голодание мозга. В дальнейшем это влияет на общее состояние организма, работу внутренних органов и систем, не говоря уже о значительном ухудшении качества жизни из-за сильных болей и ограничения двигательных функций.
Причины защемления
Причин, по которым происходит сдавливание нервных окончаний, немало, но к основной группе относятся изменения в позвоночном столбе дегенеративно-дистрофического характера. Прежде всего, это остеохондроз, спондилез, межпозвоночные грыжи и сопутствующие им осложнения. Также защемлению нервных волокон способствуют:
Симптомы защемления нерва
Защемление нервных корешков имеет целый перечень симптомов, которые условно можно разделить на общие и местные, зависящие от типа нерва, локализации компрессии и других факторов.
Общие симптомы
Нервы делятся на три группы – чувствительные (кожные), вегетативные и двигательные (мышечные). При сдавливании нервных корешков первой группы самым характерным симптомом является болевой синдром. Боль возникает в месте сдавливания и распространяется по ходу нерва, может затрагивать не только шею, но и теменную область головы, висок, плечо, отдавать в руку и под лопатку. Обычно болевые ощущения очень выражены и усиливаются при движениях шеи, головы. Характер болей зависит от степени поражения: человек может испытывать жгучую простреливающую боль, приступообразную, колющую либо же ноющую и постоянную.
Но болевой синдром – не единственный признак защемления. Общая симптоматика включает:
Если нервы поражены сильно, могут наблюдаться парез и паралич рук, онемение языка, отеки слизистых, проблемы с глотанием и речью.
Указанные симптомы проявляются с разной интенсивностью и не одновременно, так что в некоторых случаях их легко спутать с признаками других заболеваний. Что касается защемления двигательных и вегетативных нервов, то оно не всегда сопровождается резкой болью или выраженным онемением. Если корешки сдавлены не сильно, долгое время человек может этого не замечать, пока состояние не усугубится.
Если вы хотите более подробно узнать, что делать в домашних условиях, если защемило шею, а также рассмотреть эффективные методы и средства, вы можете прочитать статью об этом на нашем портале.
Местные симптомы
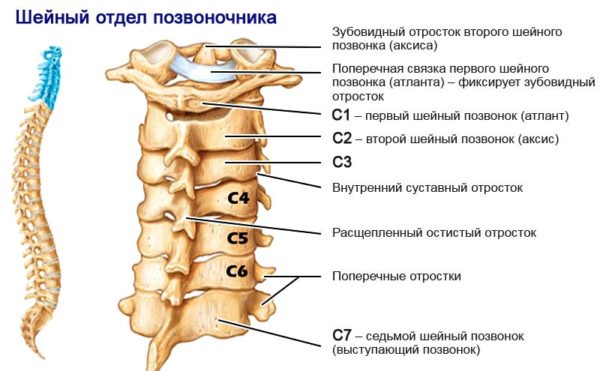
Характер местной симптоматики прямо зависит от того, где именно зажат нерв. Шейный отдел состоит из 7 позвонков, и в каждом из них может произойти защемление. Основным проявлением является боль в месте поражения, которая может быть простреливающей или же постоянной. Мышцы на этом участке перенапряжены, они становятся твердыми на ощупь и болезненными. В дальнейшем здесь наблюдается онемение, которое постепенно распространяется по ходу нерва.
| Участок защемления (номера позвонков) | Характерные симптомы |
|---|---|
| С1-С2 | Головные боли в височной и затылочной области, боль в верхней части шеи, головокружение. Может наблюдаться бессонница, повышенная раздражительность, ухудшение памяти, появляется хроническая усталость. |
| С2-С3 | Боли в теменной и затылочной зоне, в шее, ухудшение зрения и слуха, частичное онемение в гортани, ротовой полости. При сильной компрессии возможны обмороки из-за недостатка кровоснабжения. |
| С3-С4 | Острая простреливающая боль в шее, онемение со стороны сдавливания. Если воспаление затронуло тройничный нерв, ощущается мучительная боль в нижней или верхней челюсти, усиливающаяся при любых движениях головы. В случае сильного защемления наблюдается парез подъязычных мышц и нарушения речи. |
| С4-С5 | Мышечная скованность в шее, боли тянущего характера, отдающие в ключицу и предплечье, онемение пораженного участка. В редких случаях наблюдается нарушение дыхательных функций и проблемы со слухом. |
| С5-С6 | Боль в затылочной части и плечевом поясе, слабость мышц, проблемы с глотанием. |
| С6-С7 | Резкая простреливающая боль от шеи до пальцев руки, ощущение покалывания, онемение в области ключицы и лопатки. Мышцы на пораженном участке становятся твердыми, при касании болезненными. |
| С7-D1 | Болезненные спазмы в области шеи, лопатки и предплечья, прострелы по всей длине руки, покалывание и онемение запястья, пальцев, нарушение мелкой моторики. |
Симптомы радикулопатии
Самыми частыми проявлениями шейной радикулопатии считаются приступообразные боли, покалывание в руках, онемение пораженной области и мышечная слабость.
Как правило, симптомы появляются только с одной стороны тела – там, где зажат нерв. В зависимости от степени сдавливания, симптоматика может проявляться внезапно либо нарастать постепенно, усиливаясь при движениях и физических нагрузках. Болевые ощущения обычно ограничены областью иннервации затронутых корешков, что упрощает определение участка компрессии. При слабом защемлении симптомы радикулопатии могут исчезнуть сами по себе через 7-12 недель после появления.
Симптомы затылочной невралгии
Еще одним специфическим симптомом является наличие болевых точек в местах выхода большого и малого затылочных нервов. Если поражен большой нерв, болевые точки находятся в затылочной части, при сдавливании малого нерва они располагаются за ухом. Их стимуляция и даже простое касание вызывают нестерпимую резкую боль, которая исчезает в состоянии покоя.
Дополнительным признаком затылочной невралгии можно назвать нарушение чувствительности кожи в затылочной части: у больного может появляться чувство покалывания, онемения или ползания «мурашек».
Диагностика
Проблемой защемления нервов занимается врач-невролог. Обращаться к специалисту нужно сразу, как только появились первые симптомы, даже если выражены они достаточно слабо. Надеяться, что все само пройдет, или заниматься самолечением в таких случаях очень опасно, ведь могут быть затронуты жизненно важные структуры. Благодаря характерной симптоматике, невролог диагностирует защемление уже при первичном осмотре пациента, но чтобы определить конкретный участок сдавливания и степень поражения нерва, врач обязательно назначает дополнительные исследования.
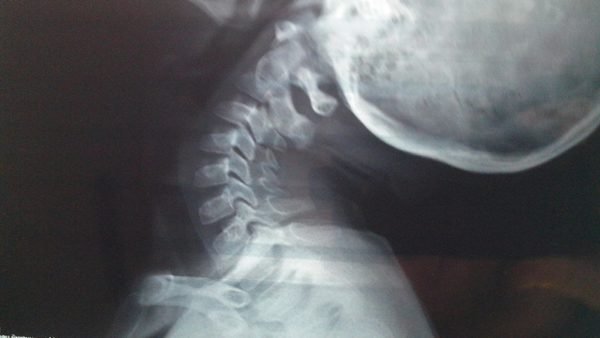
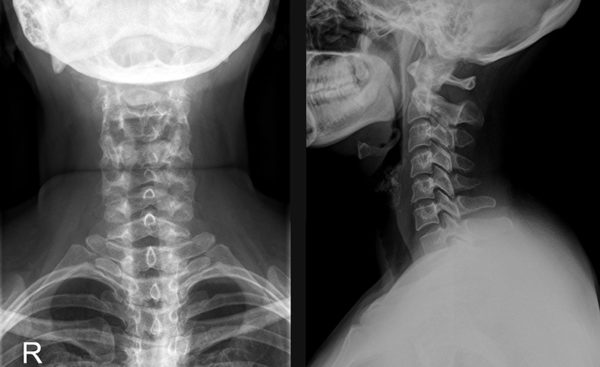
Самый простой метод диагностики – это рентгенография.
На снимке хорошо просматриваются любые патологии позвоночника, что позволяет установить не только локализацию проблемы, но и причину защемления.
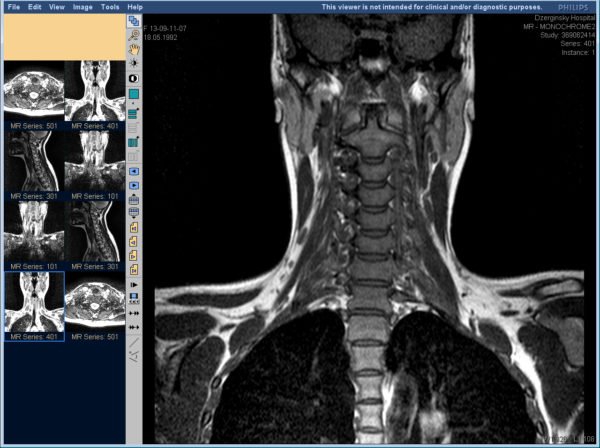
Компьютерная и магнитно-резонансная томография дают более точный результат, но при этом имеют ряд противопоказаний, так что назначают их не всем пациентам.
Для анализа работы нервных корешков и мышц используют электромиографию — исследование с применением электродов, безопасный и очень эффективный метод.
Как лечить защемление нерва
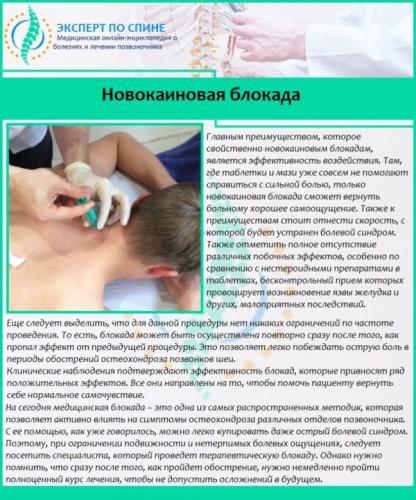
Основой лечебного процесса является устранение причины защемления. Без этого полноценно восстановить функции нервных корешков невозможно, и в дальнейшем состояние только усугубится. Но сначала необходимо снять болевой синдром и воспаление, и для этого больному назначается медикаментозная терапия. В острой фазе следует принимать нестероидные противовоспалительные средства, анальгетики, препараты для улучшения кровоснабжения. Если боль очень сильная, врач применяет новокаиновую блокаду, чтобы облегчить пациенту состояние. Вид и дозировка лекарств определяется специалистом, самостоятельно этого делать нельзя.
Когда пройдет острая фаза, назначается лечебная гимнастика для шеи, массаж, физиотерапевтические процедуры.
Если причиной защемления стало смещение позвонков, хороший эффект дает мануальная терапия, но обращаться нужно исключительно к специалисту высокой квалификации. Нередко для восстановления функций требуется обеспечить полную неподвижность шеи, и в этих случаях больному назначают ношение специального фиксирующего воротника.
Если вы хотите более подробно узнать, как проводится лечение смещения позвонков шейного отдела, а также рассмотреть методы восстановления, вы можете прочитать статью об этом на нашем портале.
Для выздоровления обычно требуется около трех месяцев, при условии соблюдения всех врачебных предписаний. После завершения лечебного курса рекомендуется принимать хондропротекторы – препараты, восстанавливающие хрящевую ткань. Самыми эффективными из них являются «Артра», «Глюкозамин», «Терафлекс».
А в целях профилактики защемления больше внимания нужно уделять физической активности, правильному питанию, поддерживать осанку и регулярно выполнять упражнения для укрепления шейных мышц.
Видео — Защемление нерва в шейном отделе симптомы
Защемило шею больно поворачивать чем мазать
В данной статье мы постараемся выяснить, что собой представляет защемление нервных корешков шейного отдела, какие его проявления, чем опасно это состояние и, наконец, как его предупредить и лечить.
В данной статье мы постараемся выяснить, что собой представляет защемление нервных корешков шейного отдела, какие его проявления, чем опасно это состояние и, наконец, как его предупредить и лечить.
Прежде чем ответить на этот вопрос, необходимо разобраться в строении позвоночника, спинного мозга и выяснить, откуда и как отходят нервные корешки.
Позвоночник служит основной опорой для скелета. Он выполняет важные функции, необходимые для прямохождения и представляет собой единый механизм, состоящий из позвонков. Последние крепятся между собой с помощью связочно-суставного аппарата. Каждый из позвонков (за исключением первого шейного) состоит из тела, отростков и так называемой дуги. Дуга совместно с аналогичными образованиями соседних позвонков образует позвоночный канал.
Спинной мозг (СМ) берет свое начало от продолговатого мозга, относящегося к головному. Переход происходит без четкой границы, которая могла бы разделить эти две составляющие центральной нервной системы (ЦНС). Наравне с головным мозгом, в СМ также содержится серое и белое вещества. Первое образовано телами нервных клеток (нейронами), второе – их отростками. Эти отростки покидают пределы ЦНС в виде массивных пучков – нервных корешков или нервов.
Нервные корешки и сосуды уязвимы для механических повреждений по сравнению с периферическими нервно-сосудистыми пучками из-за их анатомических особенностей.
Так называемое «защемление нерва шейного отдела» в практической медицине обозначается термином шейная радикулопатия.
К основным причинам раздражения или ущемления нервных корешков относятся:
Грыжей межпозвоночного диска называют патологические изменения амортизирующих компонентов позвоночного столба, которые располагаются между телами позвонков. В большинстве случаев это состояние обусловлено чрезмерным напряжением или травмой позвоночника. Грыжи делятся по размерам и локализации, однако при любой форме грыжевых выпячиваний происходит разрыв внешнего фиброзного кольца межпозвоночного диска и мягкая центральная часть уходит за его пределы.
Грыжа нередко является следствием ранее существовавшей протрузии диска, при которой внешние слои фиброзного кольца не повреждены, но могут выпячиваться. При этом диск находится под давлением, однако в отличие от грыжи, ни одна из центральных частей не выходит за пределы внешних слоев. Большая часть мелких грыж исчезают за несколько недель. Как правило, эффективны противовоспалительные методы терапии болевого синдрома. Тяжелые грыжи могут быть показанием к оперативному лечению.
Радикулопатии классифицируются по степени тяжести: от малосимптомных форм до полной потери чувствительности и подвижности верхней конечности. Типичные признаки шейной радикулопатии значительно отличается от других видов защемления различных тканей, например, от симптомов защемления сосудов в шейном отделе.
Итак, признаками шейной радикулопатии являются:
Запишитесь на консультацию невролога
Выявление радикулопатии шейного отдела начинается с расспроса пациента и сбора анамнеза жизни и болезни. Однозначным ответом на вопрос: «Что делать, если заклинила шея и больно поворачивать голову?» будет «Обращаться к квалифицированному доктору».
Боль в шее и в руке может возникать одновременно или по отдельности в течение болезни. В ходе осмотра врач может попытаться спровоцировать боль, отклонив шею и голову назад. Тщательное физикальное обследование также может определить:
На рентгеновском снимке врач может увидеть общие дегенеративные изменения суставов позвоночника, образование остеофитов (патологической костной ткани), сужение дискового пространства и другие изменения. Очень часто степень изменений на рентгенограмме не связана с тяжестью клинических проявлений. Так, у 70% пациентов к 70 годам будут обнаруживаться дегенеративные изменения, видимые на простом рентгеновском снимке.
МРТ исследование дает более четкую картину патологических процессов в позвоночнике. Несмотря на это, результаты данного диагностического метода- не единственные критерии в постановке диагноза, так как более половины пациентов в возрасте старше 40 лет будут иметь видимые признаки повреждения межпозвоночного диска.
Как и при других заболеваниях шейная радикулопатия лечится консервативно и оперативно.
Применение безоперационных методов в качестве стандарта лечения защемления нерва на шее подтверждается множеством научных данных. Многочисленные исследования показали, что выраженность симптомов шейной радикулопатии обычно со временем снижается без необходимости хирургического вмешательства. У подавляющего большинства больных наблюдается положительная динамика в течение двух-трех лет.
Во время острой фазы шейной радикулопатии важно воздерживаться от повторяющихся движений шеи, а также от сильных рывков. Мягкий шейный воротник часто помогает ограничить подвижность и обеспечить шинирование для обеспечения комфортного положения в состоянии покоя.
Врач может назначить противовоспалительные препараты. Некоторые радикулопатии поддаются лечению только нестероидными противовоспалительными препаратами (НПВП), но также в ряде случаев назначают короткий курс пероральных кортикостероидов.
Для облегчения боли физиотерапевт может применить прерывистую тракцию (вытягивание). Если тракция эффективна, пациенту рекомендуют приобрести прибор для вытяжения в домашних условиях. Когда боль уменьшается, физические упражнения могут помочь постепенно восстановить участки шеи и плеч, ослабленные из-за неподвижности и боли.
Иногда вышеуказанные методы лечения радикулопатии неэффективны. Эпидуральные инъекции стероидов могут быть полезны пациентам, у которых длительная боль требует хирургического вмешательства. Процедура может выполняться в амбулаторных условиях с использованием рентгеноскопии (рентгеновское наблюдение в реальном времени). Обученный специалист будет использовать МРТ и физический осмотр, чтобы определить предполагаемую область травмы. Под рентгеноскопическим контролем игла под местной анестезией направляется в область защемленного нерва.
Боль и дискомфорт в шее: что делать?
Сидячий образ жизни, неудовлетворительные условия труда, плохая организация рабочего места, эмоциональные нарушения — все это основные причины развития дискомфорта в шее и снижения качества жизни.
О методах решения этой проблемы мы поговорили с врачом-реабилитологом, заведующим отделением медицинской реабилитации «Республиканского клинического медицинского центра» Максимом Барышевым .
Какие основные причины болей в шее?
Наиболее часто встречается неспецифическая шейная боль, которая не связана с поражением корешков спинного мозга — коротких участков нерва, вышедших из спинного мозга.
Ее могут спровоцировать:
Пациенты жалуются на чувство скованности и напряжения мышц в шее и области плеч, ограничение движений при поворотах головы, чувство тяжести и онемения в затылке. Большое значение при болях в шее имеют последствия травм.
К специфическим причинам шейной боли относят:
Может ли боль в шее быть причиной головных болей?
Да, боль в шее может являться одним из главных факторов развития мигрени и в меньшей степени головной боли мышечного напряжения.
У многих больных мигренью выявляются напряжение и болезненность мышц в области висков, лба, затылка, а также мышц шеи и надплечий. Это становится постоянным источником дискомфорта и боли, создает предпосылки для развития сопутствующей головной боли и напряжения.
Какие методы лечения используют при таких болях?
Тракционная терапия (механическое вытяжение) и ударно-волновая терапия — одни из физических методов устранения функциональных нарушений двигательных сегментов в позвоночнике. Методы также применяют при начальных неврологических проявлениях остеохондроза позвоночника.
Вытяжение позвоночника бывает двух видов: подводное и «сухое».
Тракционную терапию можно комбинировать с ударно-волновой терапией (УВТ).
УВТ — физиотерапевтическая методика, основанная на применении ударных волн. Это довольно сильный физический фактор, который ускоряет метаболизм в тканях, усиливает кровоток, расслабляет мышцы и уменьшает боли.
В каких случаях назначают вытяжение позвоночника?
Показания для тракционной терапии (вытяжения):
Какой лечебный эффект оказывает вытяжение?
Во время процедуры вытяжения растягиваются длинные и короткие мышцы спины, связочного аппарата позвоночника, что уменьшает сдавливание в двигательных сегментах позвоночника, снижается тонус патологически напряженных мышц.
Это, в свою очередь, снижает сдавление спинномозговых нервных корешков, а также артерий и вен, выходящих через межпозвонковые отверстия, которые образуют между собой два соседних позвонка. Улучшается кровоток в мышцах. Многие пациенты отмечают появление легкости в шее и ясности в голове.
Как проводится процедура?
Какие противопоказания у этих методик?
К противопоказаниям относятся все общие противопоказания к физиотерапии:
Вытяжение противопоказано при больших и секвестрированных межпозвоночных грыжах дисков, нестабильности двигательных сегментов позвоночника (ретро- и антелистезы позвонков), определенных деформациях позвоночника.
Ударно-волновой терапией нельзя воздействовать на крупные сосуды и нервные стволы, при нарушении свертываемости крови и беременности.
Наличие противопоказаний определяет врач, который осматривает пациента перед выполнением первой процедуры вытяжения или УВТ.
Какие исследования и консультации специалистов нужно пройти перед вытяжением?
Обычно все необходимые обследования и консультации специалистов для проведения процедуры аппаратного вытяжения позвоночника и ударно-волновой терапии можно получить сразу, в медицинском центре.