Зона трансформации шейки матки 2 типа что
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Т. А., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
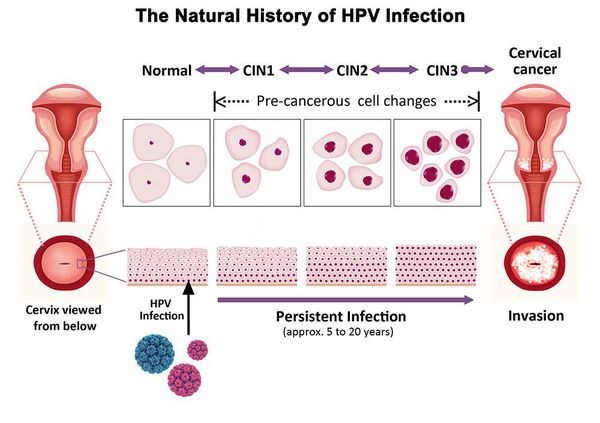
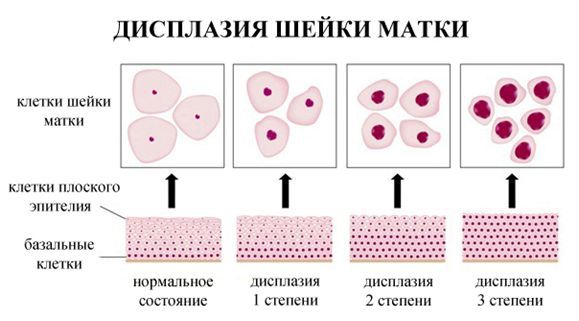
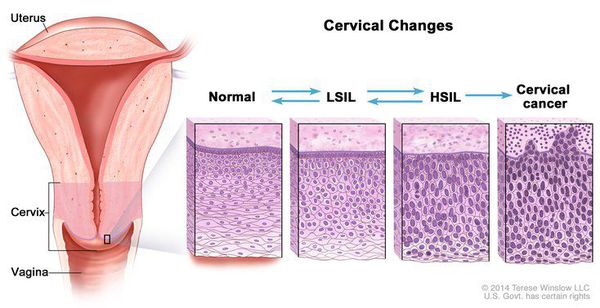
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Основной фактор развития дисплазии и рака шейки матки — папилломавирусная инфекция (ПВИ), причем длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
Кроме того, была выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
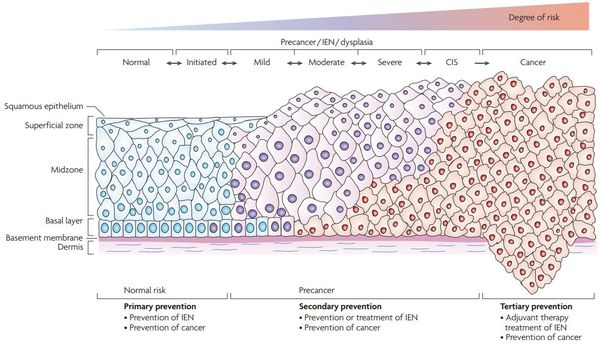
Классификация и стадии развития дисплазии шейки матки
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
Классификация Папаниколау
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя шейки матки выделяют:
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
Осложнения дисплазии шейки матки
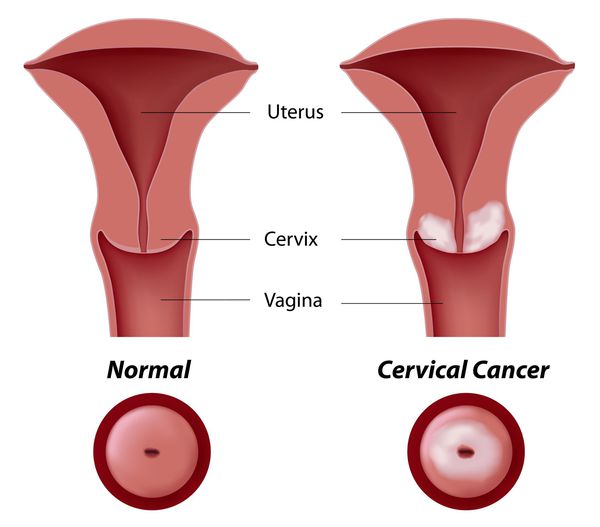
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
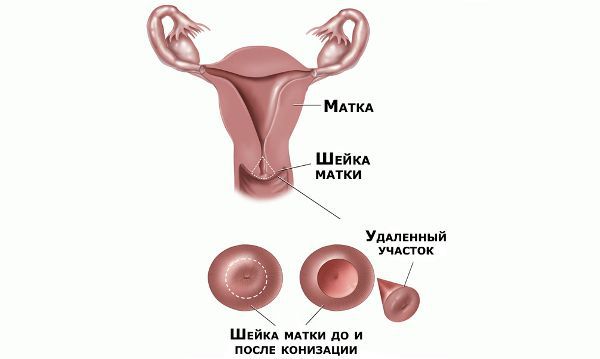
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
В России данная система включает последовательность действий:
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
Лечение дисплазии шейки матки
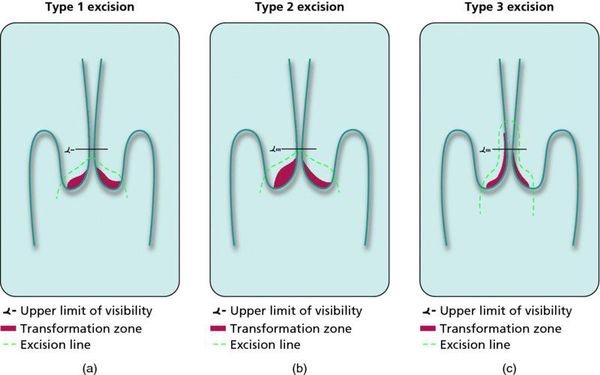
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии. При выявлении HSIL (ЦИН 2 c обнаружением белка р16 при биопсии, ЦИН 3) неизбежно хирургическое лечение в виде абляции («прижигания») или эксцизии (удаления) поврежденной ткани. Для абляции используют электро-/радио-, крио- и лазерные воздействия. Эксцизия возможна электро-/радиоволновая или ножевая.
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
Прогноз. Профилактика
При своевременном выявлении и лечении дисплазии шейки матки прогноз благоприятный. Основным фактором развития и прогрессирования дисплазии шейки матки является длительное инфицирование канцерогенными типами ВПЧ. Для предупреждения заражения ВПЧ существуют профилактические вакцины «Церварикс» (защита от 16, 18 типов ВПЧ), «Гардасил» (профилактика инфицирования 6, 11, 16, 18 типами вируса), в декабре 2014 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов одобрило использование вакцины «Гардасил9», защищающей от инфицирования 9 типами ВПЧ (6, 11, 16, 18, 31, 33, 45, 52, 58). Однако на российском рынке данный продукт ещё не доступен. «Церварикс» зарегистрирована для вакцинации женщин от 10 до 25 лет; «Гардасил» показана к применению детям и подросткам в возрасте от 9 до 15 лет и женщинам от 16 до 45 лет.
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан “Об утверждении порядка проведения диспансеризации определенных групп взрослого населения”, осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.
Кольпоскопия – простой и эффективный метод диагностики опасных гинекологических заболеваний
Кольпоскопия – современный, абсолютно безопасный и безболезненный метод диагностики ряда заболеваний шейки матки и влагалища, включая предраковые состояния и онкологию на ранних стадиях развития. Простота оборудования и низкая стоимость процедуры в сочетании с высокой информативностью делает ее практически незаменимой. Поэтому кольпоскопию рекомендуется проходить всем женщинам без исключения как минимум раз в год для своевременного обнаружения опасных патологий.
Возможности и особенности метода
Впервые метод был предложен в 1924 г. немецким гинекологом Гансом Гинзельманом. Он считал, что рак шейки матки развивается из небольшого узелка в эпителии, который невозможно увидеть невооруженным глазом. Он же смог найти вещества, окрашивающие участки аномального эпителия, обнаружить кольпоскопические признаки некоторых патологических изменений и предложить использование цветовых фильтров для облегчения диагностики. Это существенно расширило возможности метода и заложило мощную базу для его дальнейшего развития и внедрения в повседневную гинекологическую практику.
Сегодня кольпоскопия – один из ведущих методов обследования женщин любого возраста. Основной целью ее проведения является исследование состояния слизистой оболочки влагалища и особенно шейки матки при многократном увеличении, а также путем проведения специальных проб. Это позволяет:
Для проведения исследования используется специальный прибор, представляющий собой бинокулярный микроскоп, укрепленный на штативе – кольпоскоп. Сегодня в большинстве клиник, в том числе государственных, установлены современные цифровые кольпоскопы, передающие изображение на монитор компьютера. Это существенно повышает эффективность диагностики, так как позволяет заметить даже незначительные изменения в слизистой оболочке влагалища и шейки матки.
Цитологический анализ обязательно проводится при выполнении кольпоскопии, так как позволяет оценить структуру и клеточный уровень повреждения тканей экзоцервикса (влагалищной части шейки матки) и эндоцервикса (канал шейки матки), взятых путем соскоба поверхностных слоев эпителиальных клеток. Если при проведении кольпоскопии гинеколог диагностирует нарушения, он может тут же принять решение взять образец тканей для выполнения биопсии или мазки для проведения анализов на бактериальные или вирусные инфекции.
Показания кольпоскопии
Процедура относится к числу скрининговых, а потому ее рекомендуется проводить каждой женщине, живущей половой жизнь, раз в год. Обязательно кольпоскопия назначается при:
Существует 2 вида кольпоскопии: простая и расширенная. Первая подразумевает выполнение исключительно осмотра поверхности шейки матки и влагалища со стандартным увеличением в 8—40 раз. При ее проведении гинеколог обращает внимание на несколько параметров:
Расширенная кольпоскопия имеет более широкие возможности и предполагает дополнительное проведение нескольких эпителиальных и сосудистых тестов для выявления патологий, которые при простом осмотре обнаружить невозможно. Именно это позволяет диагностировать невидимые изначально признаки патологий и дает показания для проведения биопсии или немедленного назначения определенных лечебных процедур. Поэтому сегодня чаще всего проводят расширенную кольпоскопию. С ее помощью удается:
В рамках расширенной кольпоскопии после проведения осмотра под увеличением выполняются пробы с уксусной кислотой и раствором Люголя. Последнюю еще называют пробой Шиллера.
Отдельно выделяют кольпомикроскопию, которую еще называют прижизненным гистологическим исследованием эпителия шейки матки с применением красителей. Ее основным отличием является возможность рассмотрения слизистой оболочки под увеличением в 160—280 раз. Но метод требует определенной подготовки и может быть применен не во всех случаях, а потому применяется при особых показаниях.
Проба с раствором уксусной кислоты
В основе этого теста лежит свойство эпителия отекать на короткий промежуток времени под действием 3% раствора уксусной кислоты. Вследствие этого наблюдается разбухание клеток, уменьшение просвета подэпителиальных кровеносных сосудов и снижение чувствительности тканей. Все это выражается сменой цвета слизистой оболочки.
Эффект от использования уксусной кислоты сохраняется 1—3 минуты.
Проба дает возможность:
О наличии атипии, т. е. образования клеток с неправильным строением, формой и размером, свидетельствуют участки с интенсивным бело-серым цветом и четкими границами.
Проба с раствором Люголя
Тест базируется на оценке степени и равномерности окрашивания слизистой оболочки 2—3% раствором Люголя. В его основу положена способность йода взаимодействовать с гликогеном, сосредоточенным в зрелых клетках поверхностного слоя МПЭ, и в результате придать им коричневую окраску.
По интенсивности и равномерности окрашивания слизистой оболочки можно обнаружить участки:
Особенности проведения
Кольпоскопия – рядовая скрининговая процедура, которая во многом напоминает стандартный гинекологический осмотр. Разница состоит лишь в том, что врач усиливает свое зрение специальным прибором и может провести дополнительные пробы, которые позволят обнаружить патологические изменения в слизистой оболочке, даже когда она визуально выглядит полностью здоровой.
Лучшим временем для проведения исследования является 3—4 день после окончания менструации. Хотя в целом оно может выполняться в любой день цикла, за исключением менструации. За 3—4 дня до обследования рекомендуется воздержаться от:
Непосредственно перед посещением гинеколога стоит опорожнить мочевой пузырь.
Процедура проводится на гинекологическом кресле. Врач с помощью зеркала обнажает шейку матку и подводит к креслу кольпоскоп. Его окуляры обычно располагаются на расстоянии 20—30 см от области исследования. Таким образом, прибор напрямую не контактирует с телом пациентки. После настройки кольпоскопа изображение выводится на экран компьютера и гинеколог, как и сама женщина, могут подробно рассмотреть шейку матки под большим увеличением.
Процедура занимает не более четверти часа, а польза ее неоценима. Ведь иногда именно благодаря кольпоскопии удается на ранних стадиях заметить признаки злокачественного процесса, провести лечение и сохранить жизнь пациентке.
Сразу после расширенной кольпоскопии может наблюдаться незначительный дискомфорт, который проходит в течение дня. Также могут возникнуть скудные сукровичные выделения. Это является нормальной реакцией организма и так же проходит самостоятельно. Но чтобы женщина чувствовала себя комфортно, несколько дней после процедуры рекомендуется пользоваться средствами гигиены для ежедневного применения. Во всем остальном пациентка может вести привычный образ жизни, заниматься спортом и т. д.
Кольпоскопию проводят до бимануального (двуручного) гинекологического исследования.
Кольпоскопия при беременности
Исследование при необходимости может выполняться даже при беременности. Хотя желательно пройти его до ее наступления и при обнаружении нарушений провести соответствующее лечение. Это облегчит течение беременности и снизит вероятность развития осложнений. Тем не менее при наличии показаний кольпоскопия при беременности может выполняться. От ее проведения воздерживаются только на ранних сроках, поскольку раздражение слизистой оболочки шейки матки у некоторых женщин может спровоцировать самопроизвольный аборт.
При обнаружении признаков злокачественных новообразований у пациентки так же может браться биопсия.
Противопоказания
Кольпоскопия – безопасный и высокоинформативный метод диагностики. Но ее проведение невозможно при:
В таких ситуациях можно ограничиться простой кольпоскопией.
Нормальная кольпоскопическая картина
При отсутствии нарушений при кольпоскопии будет наблюдаться:
Эктопией (эрозией) называют участки цилиндрического эпителия на поверхности влагалищной части шейки матки. Некоторые ее виды относятся к вариантам нормы и не требуют инвазивного лечения.
Большинство женщин, у которых обнаруживается нормальная зона трансформации, считаются здоровыми и не нуждаются в лечении. Но у многих пациенток репродуктивного возраста наблюдается наличие зоны трансформации и признаков эктопии. Хотя зону трансформации считают доброкачественным процессом, некоторые специалисты находят отличия между многослойным плоским эпителием ЗТ и обычным МПЭ. Это, по их мнению, может выступать основой для развития онкологических заболеваний и требует наблюдения в динамике.
При обнаружении в ходе кольпоскопии крупных наботовых кист (закрытых желез цилиндрического эпителия) показано их вскрытие, удаление содержимого и коагуляция дна, так как они могут выступать депо инфекций.
Аномальные кольпоскопические картины
О наличии патологических изменений может свидетельствовать обнаружение в ходе расширенной кольпоскопии:
Все эти случаи требуют индивидуального подхода и проведения дополнительных диагностических процедур, в числе которых биопсия, PAP-тест и др. Для слабовыраженного поражения характерно обнаружение плотного ацетобелого эпителия с четкими границами, нежной мозаики и пунктации. При выраженных изменениях наблюдается быстрое побеление области обработки с появлением плотного ацетобелого эпителия и ободка вокруг открытых желез. Также в таких ситуациях наблюдается грубая мозаика и пунктация, признаки бугристости.
Отдельно выделяют смешанные кольпоскопические картины, которые сложно однозначно классифицировать. К их числу относят такие «находки», как остроконечные кондиломы, воспалительные процессы, атрофические изменения слизистой оболочки, эндометриоз, полипы и пр. В таких случаях также назначается лечение, которое может быть как консервативным, так и оперативным или же дообследование.
Ацетобелый эпителий
Появление участков белого или ацетобелого эпителия при воздействии 3% уксусной кислотой – один из важнейших признаков патологии. Большинство исследователей сходится на том, что подавляющее большинство зон, в которых наблюдается развитие злокачественных процессов, белеют с разной интенсивностью под действием уксусной кислоты.
Обнаружение ацетобелого эпителия типично для всех степеней CIN и дает возможность диагностировать наличие изменений на самых ранних этапах развития. Под CIN подразумевают дисплазию шейки матки, что сопровождается образованием в покрывающем ее эпителии клеток с различной степенью атипии. Отсутствие лечения дисплазии может приводить к раку шейки матки, а каждый случай его развития является результатом упущенных возможностей и игнорирования важности регулярного прохождения кольпоскопии.
Белый эпителий важно дифференцировать от участков дискератоза, т. е. лейкоплакии. Некоторое побледнение слизистой также может наблюдаться при:
Чем интенсивнее побеление ткани и чем дольше оно сохраняется после воздействия уксусной кислоты, тем серьезнее и глубже изменения.
Йоднегативные зоны
Типичным признаком патологии является выявление так называемых немых йоднегативных участков слизистой после нанесения раствора Люголя. В большинстве случаев они представлены кератинизированным эпителием и требуют более детального обследования путем проведения их биопсии.
Лейкоплакия
Лейкоплакия – патология, сопровождающаяся ороговением эпителия влагалища, вульвы или шейки матки. Кольпоскопически она выглядит как белое пятно произвольной формы с четкими границами, которое может быть заметно еще до обработки слизистой растворами. Чаще всего лейкоплакия наблюдается в области зоны трансформации и может иметь разные размеры. Истинная величина видоизменного участка определяется после обработки раствором Люголя, так как он не окрашивается коричневый цвет. Основная опасность лейкоплакии заключается в отсутствии возможности определить без применения инвазивных методов, какие изменения находятся под слоем ороговевших клеток. Поэтому при ее обнаружении показана прицельная биопсия.
Пунктация
Под пунктацией подразумевают множественные красные точки на фоне эпителия, обусловленные его атипической васкуляризацией, т. е. образованием кровеносных сосудов. Степень нарушения определяется на основании величины, равномерности расположения точек. Они хорошо видны после воздействия уксусной кислотой, а в иногда имеют вид сосочков.
Мозаика
Под этим термином подразумевают зону слизистой оболочки, которая после обработки уксусной кислотой разграничивается красными линиями на сегменты с желтовато-белого цвета. Этот участок лишен открытых и закрытых желез. На основании интенсивности проявления мозаики устанавливается степень поражения ткани. Так, при грубой мозаике слизистая приобретает вид мощеной мостовой, но чаще наблюдается нежная мозаика – сегменты не выступают над уровнем окружающих тканей и имеют мраморный рисунок. Чаще всего мозаика йоднегативна.
Атипическая зона трансформации
Она образуется на базе нормальной ЗТ, но отличается наличием:
Это указывает на наличие существенных изменений в структуре эпителия и вероятность развития дисплазии.
Инвазивный рак
Наиболее печальной «находкой» во время кольпоскопии может стать обнаружение признаков инвазивной карциномы:
Как правило, онкология развивается на фоне доброкачественных изменений в шейке матки, которые не были вовремя диагностированы и устранены.
Таким образом, возможности кольпоскопии действительно широки, а ее доступность, низкая стоимость и простота проведения являются ее бесспорными преимуществами. Поэтому важно не игнорировать профилактические гинекологические осмотры и рекомендации врача провести кольпоскопию. Нередко именно это позволяет диагностировать тяжелые патологии на ранних стадиях, осуществить необходимое лечение и сохранить пациентке жизнь.