какие витамины нужны для поджелудочной железы
Витамины при панкреатите и гастрите
Отказ от ответственности
Сайт не дает никаких заявлений или гарантий, прямых или косвенных, в отношении полноты, точности, достоверности или соответствия содержимого данного блога для какой-либо конкретной цели. Пожалуйста, проконсультируйтесь с врачом о любых медицинских и связанных со здоровьем диагнозах и методах лечения. Информация на этом блоге не должна рассматриваться в качестве замены консультации с врачом.
Плохая экологическая обстановка, несбалансированное и нерегулярное питание, стрессы, повышенные психологические и физические нагрузки, прочие негативные факторы являются частой причиной возникновения различных заболеваний ЖКТ, среди которых самыми распространенными являются панкреатит и гастрит. Если не обращать внимание на первые симптомы: изжогу, чувство жжения, давления за грудиной и тошноту, со временем заболевание переходит в хроническую форму, значительно ухудшая качество жизни человека.
Причины возникновения заболеваний поджелудочной железы
Среди причин, провоцирующих развитие панкреатита и гастрита, врачи называют следующие:
Заболевания ЖКТ могут сопровождаться абдоминальной болью в животе, вызываемой спазмами вследствие избыточной активности желчевыводящих путей и кишечника.
В период обострения и при хроническом течении заболевания больные панкреатитом и гастритом должны соблюдать строгую диету, которая приводит к обеднению рациона и ограниченному поступлению в организм важных витаминов и микроэлементов. Для того чтобы пополнить запас необходимых питательных веществ и при этом избежать негативного воздействия тяжело перевариваемой пищи, можно принимать диетические добавки и витаминно-минеральные комплексы, являющиеся дополнительным источником нужных соединений.
Топ продуктов для здоровья поджелудочной железы
Дарим читателям нашего блога скидку на весь ассортимент магазина!
При оформлении заказа введите промокод FitoBlog21 в поле «Промокод» и гарантировано получите скидку!
Какие витамины полезны для поджелудочной железы
При хроническом панкреатите гастроэнтерологи считают прием витаминов обязательным терапевтическим действием, направленным на устранение воспаления тканей поджелудочной железы. В период обострения заболевания в целях снижения нагрузки на больной орган мультивитамины временно не принимают.
При заболевании поджелудочной железы целесообразны следующие витамины:
✅ А (ретинол) – антиоксидант, стимулирующий производство лейкоцитов и интерферона; ускоряет регенерацию поврежденных клеток; улучшает работу желудочно-кишечного тракта.
✅ В1 (тиамин) – участвует в обменных процессах, является активным биохимическим катализатором.
✅ В2 (рибофлавин) – улучшает метаболизм, поддерживает ферментную функции поджелудочной железы.
✅ В6 (пиридоксин) – служит для повышения эластичности сосудистых стенок и нормальной работы ЖКТ.
✅ В7 (биотин) – поддерживает липидный обмен, метаболизм углеводов и аминокислот.
✅ В12 (цианокобаламин) – помогает поддерживать нормальный уровень эритроцитов в крови и гемостаз.
В случае потери веса вследствие белковой недостаточности можно принимать белковые препараты на основе гидролизата казеина, способствующие синтезу белка в организме.
Витамины А, С и В3 влияют на свертываемость крови, стимулируют выработку желудочного сока, могут повышать кислотность желудка, поэтому их прием должен строго контролироваться доктором.
Несмотря на то, что витамины при панкреатите и гастрите не способны излечить от этих заболеваний, они улучшают работу поджелудочной железы, поддерживают в норме функцию пищеварительной системы.
Витамины при панкреатите
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Наверное, уже никого не нужно убеждать в терапевтической роли витаминов, и витамины при панкреатите – очень тяжелом заболевании поджелудочной железы – также важны для лечения воспаления ее тканей.
А, учитывая возникающий при данном заболевании недостаток панкреатических ферментов, которые обеспечивают работу всей пищеварительной системы, прием витаминов признан гастроэнтерологами обязательным при хронической форме заболевания.
Какие витамины можно пить при панкреатите?
В первую очередь, следует понимать, насколько разрушительным для секреторных и эпителиальных клеток поджелудочной железы является ее воспаление, затрагивающее и паренхиму (в которой ацинарная ткань островков Лангерганса замещается фиброзной), и выводные протоки, и питающие орган кровеносные сосуды. И насколько ограничивается поступление в организм питательных веществ, когда пациентам необходимо достаточно долго соблюдать все предписания диеты при панкреатите.
Также следует иметь в виду, что витамины при обострении панкреатита временно не принимают, поскольку в такие периоды все меры направлены на снижение нагрузки на поджелудочную железу и максимальное сохранение ее секреторных возможностей.
Основные витамины при хроническом панкреатите: А, В1, В2, В3 (РР), В6, В7, В12, С, Е, а также витамин К. Как правило, рекомендуются такие же витамины при панкреатите в пожилом возрасте.
Можно больше узнать: о том, какие продукты питания при заболеваниях поджелудочной железы рекомендуются диетологами, а также какие фрукты при панкреатите лучше употреблять (а какие не стоит включать в рацион).
Витамин A при панкреатите
Ретинол – витамин A – относится к антиоксидантам, то есть его прием (3300 МЕ в сутки) помогает повысить функцию иммунной системы, стимулируя производство лейкоцитов и интерферона, ускорить регенерацию поврежденных клеток, а также улучшить работу желудочно-кишечного тракта. Кроме шпината, моркови брокколи, витамин А содержится в красном мясе и мясе домашней птицы.
Врачи предупреждают, что превышение доз любых витаминов недопустимо, а перебор ретинола может вызвать тошноту, неустойчивость артериального давления и головную боль, повышение температуры тела с гипергидрозом, а также проблемы со свертываемостью крови.
Витамины группы В при панкреатите
Витамины данной группы необходимы для обеспечения ферментной функции поджелудочной железы.
Тиамин (витамин В1) нужен для нормального обмена веществ, поскольку является активным биохимическим катализатором. Его суточная доза для взрослых не должны быть выше 2,2 мг, иначе возможны нарушения сна, головные боли и тахикардия.
Ниацин (витамин В3, РР или никотиновая кислота) оказывает сосудорасширяющее действие и может активизировать кровообращение в капиллярах поджелудочной железы, что улучшает трофику ее тканей и репарацию секреторных и эпителиальных клеток. Допустимая суточная доза – 25 мг.
Необходимо принимать при воспалении поджелудочной: пиридоксин (витамин В6) – по 1,5-2,5 мг в сутки – для повышения эластичности сосудистых стенок и нормальной работы ЖКТ; биотин (витамин В7 или Н) – для поддержания липидного обмена и метаболизма углеводов и аминокислот (достаточно 45-50 мкг этого витамина в сутки); цианокобаламин (витамин В12) – для нормального уровня эритроцитов в крови и ее гемостаза (норма для взрослого – 2,5 мкг).

Витамин С при панкреатите
У аскорбиновой кислоты (витамин C) мощные антиоксидантные свойства, которые могут помочь защитить поджелудочную железу от повреждения свободными радикалами. Кроме того, этот витамин – усилитель иммунной системы, способный повысить устойчивость к вирусной и бактериальной инфекциям и предотвратить наносимый ими вред.
В день нужно 100 МЕ витамина С, а вот потребление больше 200 МЕ может вызвать расстройство желудка, метеоризм и диарею.
Витамин E при панкреатите
Токоферол – витамин E – также является антиоксидантом, который может улучшить кровообращение в органе и тем самым помочь восстановлению поврежденных клеток поджелудочной железы. Оптимальное суточное количество этого витамина – 30 МЕ; к тому же его высоким содержанием отличаются яйца, подсолнечное масло, цельнозерновой хлеб, лесные орехи и арахис. Но особенно налегать на токоферол врачи не советуют во избежание обострения симптомов панкреатита.
Витамина К при панкреатите
Как известно, с хроническим панкреатитом связана очень высокая вероятность развития злокачественной опухоли поджелудочной железы. Так вот, как показали исследования,
филлохинон (витамин К) способен подавлять пролиферацию (рост) атипичных клеток раковой опухоли, тормозить их дифференцирование и даже вызывать апоптоз.
Оптимальное суточное потребление этого витамина (при отсутствии у пациентов склонности к образованию тромбов) составляет 50-70 мкг.
Витамины при панкреатите и гастрите
Витамин A, кроме перечисленных выше качеств, улучшает работу желудочно-кишечного тракта. Поэтому его целесообразно применять при одновременном воспалении поджелудочной железы и желудка.
С витаминами С и В3 (РР) следует быть осторожными, поскольку витамин С снижает свертываемость крови, а никотиновая кислота может стимулировать выработку желудочного сока и способствует повышению его кислотности, так что, имея панкреатит на фоне гиперацидного гастрита, витамин В3 принимать противопоказано.
Хотя витамины при панкреатите не могут заменить лекарственные препараты и избавить вас от этого заболевания, но без определенных витаминов намного сложнее улучшить состояние поджелудочной железы и поддерживать функции пищеварительной системы
Острый панкреатит: особенности течения болезни, диета и лечение
В противном случае резко возрастает риск развития некроза, формирования кист, абсцессов и других осложнений.
Симптомы острого панкреатита
Основные симптомы острого панкреатита 1 :
Острое воспаление протекает с нарушением оттока панкреатического сока. Поджелудочная железа начинает переваривать собственные ткани, что приводит к сильной опоясывающей боли. Боль обычно возникает внезапно, после переедания, употребления жирных продуктов или алкоголя.
При остром панкреатите начало болевого приступа часто сопровождается ростом артериального давления. Но бывает и так, что, повысившись, давление резко падает, пациент бледнеет, у него возникает сильная слабость, проступает холодный пот. Такие симптомы могут говорить о развитии шокового состояния, которое требует безотлагательной врачебной помощи.
Причины острого панкреатита
Панкреатит может быть инфекционного и неинфекционного происхождения. Вирусный панкреатит возникает вследствие инфекционного поражения поджелудочной железы, например, при кори, вирусном гепатите, туберкулезе.
Распространенные причины острого панкреатита 1 :
Механизм развития болезни заключается в следующем. Пищеварительные ферменты, вырабатываемые поджелудочной железой, в здоровом организме активизируются только после попадания в желудочный тракт. Но под воздействием предрасполагающих факторов нарушается секреторная функция органа и ферменты активизируются уже в поджелудочной железе. Говоря простым языком, орган начинает переваривать сам себя, из-за чего и развивается воспаление.
Диагностика острого панкреатита
Обследование при остром панкреатите назначают гастроэнтеролог или хирург. Крайне важно своевременно провести лабораторные и инструментальные методы диагностики и получить максимально полную информацию о состоянии поджелудочной железы и рядом расположенных органов. Симптомы острого панкреатита можно принять за клинические проявления других заболеваний (аппендицит, холецистит) и выбрать неправильную тактику лечения.
Для диагностики острого панкреатита врач может назначить следующие процедуры 1 :
Важными методами являются УЗИ, МРТ и КТ, с помощью которых врач может определить размер поджелудочной железы, ее контуры, особенности структуры. Ультразвуковое исследование используют для первичной диагностики, определения границ воспаления и выявления новообразований.
Лечение острого панкреатита
При легкой форме панкреатита лечить болезнь можно в домашних условиях, с регулярным наблюдением у специалиста. При при более тяжелых формах заболевания лечение обязательно должно проходить в стационаре. Главная цель лечения — восстановить нарушенные функции поджелудочной железы и предотвратить появление осложнений.
Медикаментозная терапия острого панкреатита может включать прием следующих лекарств:
В случае, если болезнь достигла критического уровня, а консервативная терапия не помогает, специалисты могут прибегнуть к лапаротомии – операционному методу, во время которого врач получает доступ к поврежденному органу.
Определить правильную схему лечения острого панкреатита и помочь устранить симптомы может только врач. Очень важно при появлении первых признаков болезни не затягивать с визитом к врачу: первый же приступ воспаления поджелудочной железы может закончиться переходом болезни в хроническую форму.
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист.
Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт 2 :
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Препарат Креон ® при остром панкреатите
Для качественного переваривания пищи необходимо определенное количество пищеварительных ферментов, вырабатываемых поджелудочной железой. При остром панкреатите железа может быть воспалена и не может выполнять свои функции. В результате пища остается частично непереваренной, начинает бродить и загнивать в кишечнике, вызывая вздутие, метеоризм и боли в животе, а также нарушение стула. Из-за гнилостных процессов повышается риск размножения инфекционных возбудителей.
Современные возможности терапии хронического панкреатита
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатит
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатите морфологические изменения поджелудочной железы сохраняются после прекращения воздействия этиологического агента. В настоящее время распространенность хронического панкреатита, по данным аутопсий, составляет от 0,01 до 5,4%, в среднем — 0,3-0,4%, при этом за последние 40 лет заболеваемость выросла примерно в два раза, что связывают с тем, что население стало употреблять больше алкогольных напитков, а также с воздействием вредных факторов окружающей среды (см. диаграмму 1).
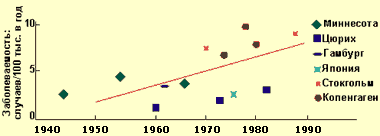 |
| Диаграмма 1. Заболеваемость ХП в 1945—1985 гг. (Worning H., 1990) |
В патогенезе хронического панкреатита важную роль играют несколько факторов. Одним из основных является обструкция главного панкреатического протока при конкрементах, воспалительном стенозе или опухолях. При алкогольном панкреатите повреждение поджелудочной железы связано с повышением содержания белка
в панкреатическом секрете, что приводит к возникновению белковых пробок и обструкции мелких протоков железы. Другим фактором, влияющим на патогенез алкогольного панкреатита, является изменение тонуса сфинктера Одди: его спазм вызывает внутрипротоковую гипертензию, а релаксация способствует рефлюксу дуоденального содержимого и внутрипротоковой активации панкреатических ферментов.
Разрушение экзокринной части поджелудочной железы вызывает прогрессирующее снижение секреции бикарбонатов и ферментов, однако клинические проявления нарушения переваривания пищи развиваются лишь при деструкции более 90% паренхимы органа. В первую очередь возникают проявления недостаточности липазы в виде нарушения всасывания жиров, жирорастворимых витаминов: A, D, E и K, что нечасто проявляется поражением костей, расстройствами свертывания крови. У 10–30% больных хроническим панкреатитом развивается сахарный диабет, обычно на поздних стадиях заболевания, нарушение толерантности в глюкозе наблюдается гораздо чаще. Для таких больных характерно развитие гипогликемических реакций на инсулин, недостаточное питание или злоупотребление алкоголем. Кетоацидоз развивается редко, что связано с одновременным снижением продукции инсулина и глюкагона.
Приступ хронического панкреатита проявляется иррадиирующими в спину болями в верхней половине живота, развивающимися после приема пищи, которые могут продолжаться в течение многих часов или нескольких дней. Нередко наблюдается тошнота, рвота, у 30–52% пациентов — снижение веса, у 16–33% — желтуха. Преходящая желтуха возникает вследствие отека железы при обострениях хронического панкреатита, постоянная — связана с обструкцией общего желчного протока вследствие фиброза головки поджелудочной железы. При разрывах протоков поджелудочной железы, на месте предыдущего некроза ткани происходит скопление секрета, что приводит к формированию псевдокист. Кисты могут быть бессимптомными или вызывать боли в верхней половине живота. При длительном течении заболевания, при уменьшении объема функционирующей паренхимы до 10% от нормы появляются признаки мальабсорбции (полифекалия, жирный стул, похудание).
В течении хронического панкреатита можно выделить несколько стадий (Lankisch P.G., Moessner Y.), умение различать которые важно для правильного подбора терапии. Так, на первой стадии заболевания клиническая симптоматика отсутствует: в этот период характерные для ХП изменения данных КТ или ЭРХПГ выявляются лишь при случайном обследовании.
На второй стадии возникают начальные проявления, характеризующиеся частыми эпизодами обострения ХП (которые могут быть ошибочно расценены как острый панкреатит). Заболевание видоизменяется от повторных приступов боли в животе до постоянных умеренных болей и похудания. С течением времени рецидивы становятся менее тяжелыми, но симптоматика сохраняется в периоды между приступами. На этой стадии может существенно ухудшаться качество жизни. Вторая стадия обычно продолжается на протяжении четырех—семи лет. Иногда заболевание быстро прогрессирует, развивается атрофия ПЖ, и нарушается функция органа.
У больных на третьей стадии постоянно присутствует симптоматика ХП, прежде всего — абдоминальная боль. Пациенты могут стать зависимыми от анальгетиков, значительно сокращают объем принимаемой пищи из-за опасения усиления боли. Появляются признаки экзокринной и эндокринной панкреатической недостаточности.
Особенность панкреатита на четвертой стадии — это атрофия ПЖ, развитие экзокринной и эндокринной недостаточности, что проявляется стеатореей, похуданием и сахарным диабетом. Снижается интенсивность боли, прекращаются острые приступы заболевания, могут развиваться тяжелые системные осложнения ХП и аденокарцинома поджелудочной железы.
Терапия панкреатита проводится по нескольким направлениям: отказ от употребления алкоголя; соблюдение диеты с низким содержанием жира (до 50–75 г/сут) и частым приемом небольших количеств пищи; купирование боли; ферментная заместительная терапия, борьба с витаминной недостаточностью; лечение эндокринных нарушений.
Лечение приступа хронического панкреатита, а также острого панкреатита проводиться по аналогичной схеме. Обязательные компоненты терапии: внутривенное введение растворов электролитов и коллоидов, голодная диета (полное голодание до двух дней) и анальгезия (например, меперидин). Рекомендуется введение свежезамороженной плазмы или альбумина. Диуретики не показаны большинству больных: олигурия разрешается при исчезновении гиповолемии и нормализации перфузии почек. Для облегчения рвоты, купирования пареза желудочно-кишечного тракта и уменьшения стимуляции поджелудочной железы может быть использована аспирация содержимого желудка через назогастральный зонд. Коагулопатия, возникающая при панкреатите, обычно требует назначения гепарина, свежей плазмы. В последние годы при остром панкреатите показана эффективность антагониста тромбоцит-активирующего фактора лексипафанта (60–100 мг/сут), однако его действие при хроническом панкреатите еще нуждается в уточнении.
Применение ингибиторов протеолитических ферментов (например, апротинина, габексата) является спорным. Исследования показывают, что при остром панкреатите не наблюдается дефицита ингибиторов протеаз, кроме того, проведенные клинические исследования не выявили преимуществ этих препаратов по сравнению с плацебо. Однако существуют данные, что габексат, низкомолекулярный ингибитор трипсина, эффективно используется для профилактики развития острого панкреатита, связанного с ЭРХПГ.
Ингибиторы секреции поджелудочной железы: глюкагон, соматостатин, кальцитонин, ингибиторы карбоангидразы, вазопрессин, изопреналин, также было предложено применять для лечения острого панкреатита, однако их эффективность к настоящему времени не получила достаточного подтверждения. Препараты пищеварительных ферментов можно использовать для лечения как в разгар заболевания с целью подавления панкреатической секреции, так и в период выздоровления, когда пациент снова получает возможность принимать пищу орально.
При билиарном обструктивном панкреатите должна быть проведена своевременная эндоскопическая декомпрессия желчных путей. Выполняется папиллосфинктеротомия, дилатация или стентирование панкреатического протока. Хирургическое лечение обструктивного панкреатита, безусловно, является основным методом, в то же время целесообразность проведения вмешательства в первые сутки после развития тяжелого приступа должна быть признана спорной. После стихания остроты воспаления целесообразно проведение холецистэктомии.
Схему длительной терапии при хроническом панкреатите можно разделить на две основные части, в соответствии с ведущими клиническими синдромами (см. диаграмму 2).
Боль могут облегчить большие дозы панкреатических ферментов. Попадание ферментов поджелудочной железы (прежде всего — трипсина) в двенадцатиперстную кишку по механизму отрицательной обратной связи вызывает снижение панкреатической секреции, снижение внутрипротокового давления и уменьшает боль. Традиционно для этой цели использовались порошок или таблетированные препараты панкреатина.
Если болевой синдром резистентен к терапии, при расширении главного протока более 8 мм, у 70–80% пациентов облегчение может принести латеральная панкреатоеюностомия. В случаях, когда панкреатический проток не расширен, показано проведение дистальной панкреатэктомии (при преимущественном поражении хвоста железы) или операция Уиппла (Whipple) (при поражении в основном головки железы). Альтернативой операции является чрезкожная денервация солнечного сплетения введением алкоголя, однако эффект этой процедуры сохраняется лишь в течение нескольких месяцев. Весьма перспективно эндоскопическое лечение под контролем эндоскопического УЗИ (дренирование псевдокист, невролиз солнечного сплетения).
Показаниями для заместительной терапии экзокринной панкреатической недостаточности являются исключительно клинические показатели: похудание, стеаторея, метеоризм. Классическая рекомендация, предусматривающая определение содержания жира в кале перед назначением лечения, в настоящее время потеряла свое значение из-за трудоемкости и низкой чувствительности данного метода. Для купирования внешнесекреторной панкреатической недостаточности используют различные препараты экстрактов поджелудочной железы (см. таблицу 1).
При выборе препарата для заместительной терапии следует учитывать следующие показатели:
Способность препарата активироваться только в щелочной среде — очень важное свойство, которое резко повышает эффективность ферментов; так, при использовании препарата, имеющего энтеросолюбильную оболочку, всасывание жиров повышается в среднем на 20% по сравнению с такой же дозой обычного средства. Однако при хроническом панкреатите происходит значительное снижение продукции бикарбонатов, что приводит к нарушению щелочной среды в двенадцатиперстной кишке. Это создает несколько проблем. Первая касается нарушения активации частиц ферментного препарата, покрытых энтеросолюбильной оболочкой. Вторая проблема заключается в том, что в кислой среде происходит преципитация желчных солей и нарушение эмульгации жира, что делает его малодоступным для расщепления липазой. Поэтому эффективность ферментной терапии (см. рисунок 1) может быть повышена благодаря одновременному назначению антацидов за 30 мин до и через 1 ч после еды или антисекреторных препаратов (Н2-блокаторы, омепразол), но необходимо помнить, что антациды, содержащие кальций или магний, ослабляют действие ферментных препаратов. Возможно использование препаратов, содержащих протеолитические ферменты растительного происхождения, которые сохраняют активность в гораздо более кислой среде, чем животные.
Значительное снижение качества жизни больного панкреатитом связано с такой проблемой, о которой обычно забывают, как стойкое вздутие живота. Нередко вздутие не купируется даже при приведении заместительной терапии высокими дозами ферментов. В этом случае к проводимой терапии необходимо добавить адсорбенты (симетикон, диметикон) или использовать комбинированные ферментные препараты, содержащие адсорбирующие вещества.
Разовая доза ферментов, которая рекомендуется для лечения внешнесекреторной панкреатической недостаточности, должна содержать не менее 20–40 тыс. ед. липазы. Обычно пациенту назначают две—четыре капсулы препарата (по 20—25 тыс. ед. липазы) при основных приемах пищи и по одной-две капсуле (по 8—10 тыс. ед. липазы) или таблетки панкреатина при употреблении небольшого количества пищи. При клинически выраженной панкреатической недостаточности обычно не удается полностью устранить стеаторею даже с помощью высоких доз препаратов, поэтому критериями адекватности подобранной дозы пищеварительных ферментов являются: прибавка веса, нормализация стула (менее трех раз в день), снижение вздутия живота.
Причины неэффективности заместительной терапии могут быть связаны как с неточной диагностикой заболевания, так и с неадекватным назначением терапии больному (см. рисунок 2).
Побочные эффекты ферментной терапии (см. рисунок 3) обычно не носят тяжелого характера, наиболее известный опасный побочный эффект — развитие фиброзирующей колопатии — возникает при длительном приеме очень высоких доз ферментов в виде микротаблеток: более 50 тыс. ед. липолитической активности на 1 кг веса тела в сутки.
Таким образом, терапия хронического панкреатита должна проводиться дифференцированно, в зависимости от ведущего клинического синдрома и стадии заболевания. Заболевание, которое удается обнаружить на первой стадии, как правило, не требует медикаментозной коррекции, в этом случае обычно достаточно изменения образа жизни и диетотерапии. Лечение ХП на второй стадии включает назначение таблетированного панкреатина, антисекреторных препаратов и спазмолитиков. Третья стадия обычно требует использования всего арсенала средств, которые имеются у врача для купирования панкреатической боли: микрогранулы панкреатина, антисекреторные препараты, октреотид, спазмолитики, мощные анальгетики, психотропные препараты. На последней, четвертой, стадии лечение основывается, прежде всего, на использовании микрогранул панкреатина в высокой дозе с целью проведения заместительной терапии.
По вопросам литературы обращайтесь в редакцию
А. В. Охлобыстин, кандидат медицинских наук
Э. Р. Буклис, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва