За что отвечает спинномозговая жидкость
Ликвор. Белок
Неврологическое отделение для больных с нарушением мозгового кровообращения
Спинномозговая жидкость в норме содержит определённое количество белка, источниками которых могут служить как сама мозговая ткань, так и кровь.
Содержание белка в разных пространствах головного и спинного мозга различно. Общее количество белка при люмбальной пункции заметно выше, чем в желудочках мозга, в то время как содержание преальбумина в люмбальной СМЖ ниже, чем в желудочковой и цистернальной жидкостях. Вероятно, это связано с тем, что время пребывания молекул в СМЖ зависит от их молекулярного веса, и более тяжелые вещества успевают распределиться по длин- нику спинномозгового канала.
Нормальное содержание белка в ликворе:
– из желудочков мозга – 0,12-0,20 г/л
– из большой цистерны – 0,10-0,22 г/л
Также имеются различия содержания белка в ликворе в зависимости от возраста.
Диагностическое значение:
Нормальное содержание белка в ликворе не исключает наличие патологического процесса.
Понижение содержания белка наблюдается при гидроцефалии, гиперсекреции ликвора. Описано снижение уровня общего белка у больных с доброкачественно внутричерепной гипертензией, гипертиреозом и при некоторых лейкозах.
Значительное увеличение содержания белка при опухолях мозга объясняется примешиванием к ликвору продуктов белкового распада самой опухоли. Особенно большое количество белка – до 60 г/л и более – можно обнаружить в содержимом опухолевых кист.
Субарахноидальные кровоизлияния различной этиологии всегда сопровождаются гиперпротеинархией как в результате непос- редственного поступления крови в ликворные пространства, так и при нарушении проницаемости сосудистых стенок.
При ишемических инсультах гиперпротеинархия наблюдается редко, содержание белка в ликворе колеблется от 0,3 до 1,0 г/л. При геморрагических инсультах отмечается высокая степень содержания белка – до 8,4 г/л.
При абсцессе мозга в начальной стадии формирования количество белка в ликворе увеличивается незначительно. При вовлечении в процесс оболочек мозга или стенок боковых желудочков количество белка может достигать 1,0 г/л.
При цистицеркозе мозга примерно у 80% больных уровень белка в ликворе повышен до 0,5-2,0 г/л независимо от локализации пузырей. Только при локализации цистицеркозных пузырей в задне- черепной ямке и 4 желудочке отмечается нормальное содержание белка.
Хронические воспалительные процессы различной этиологии (арахноидиты, арахноэнцефалиты, энцефалиты и др.) сопровождаются повышением содержания белка в ликворе примерно у 35% больных. При этом чаще наблюдается уровень белка в диапазоне 0,39-0,50 г/л, реже – в пределах 0,5-1,0 г/л. Если содержание белка достигает 1,5-2,0 г/л, предполагается обострение воспалительного процесса.
За что отвечает спинномозговая жидкость
Спинномозговая жидкость (ликвор) — специфическая жидкая среда организма, находящаяся в тесном взаимоотношении с головным и спинным мозгом. Спинномозговая жидкость вырабатывается сосудистыми сплетениями желудочков мозга. Через отверстия Мажанди и Люшка из полости IV желудочка она поступает в субарахноидальные пространства головного и спинного мозга, где через арахноидальные ворсины, пахионовы грануляции и щели твердой мозговой оболочки всасывается.
Спинномозговая жидкость играет защитную роль, образуя водяную подушку, предохраняющую головной и спинной мозг от сотрясения, сжатия, изменения давления и других механических воздействий. Центральная нервная система как будто бы погружена в жидкость, заполняющую полости черепа и позвоночного столба.
Во внутриутробный период спинномозговая жидкость является источником питания мозга, необходимого для нарастания его клеточной массы. В постнатальный период ликвор продолжает играть важную роль в процессах жизнедеятельности и обмена веществ нервной ткани. Заполняя периваскулярные и перицеллюлярные пространства, спинномозговая жидкость приходит в тесное соприкосновение с нервными клетками, отдает им необходимые для их жизнедеятельности вещества и поглощает продукты обмена.
Общее количество спинномозговой жидкости у новорожденного составляет 30—60 мл, у детей старшего возраста — 100— 150 мл, из них 50% содержится в желудочках, 30—40 % — в субарахноидальных пространствах и цистернах головного мозга, остальное количество — в субарахноидальных пространствах спинного мозга.
В норме за сутки вырабатывается 400—600 мл ликвора, при патологии — до 1000 мл. Спинномозговая жидкость непрерывно циркулирует и в течение суток обменивается 6—8 раз.
В ее состав входят витамины, гормоны, органические и неорганические соединения. Спинномозговая жидкость регулирует осмотическое давление, поддерживая его относительное постоянство в тканях мозга. Тесные взаимоотношения между физико-химическими процессами в нервной ткани и составом спинномозговой жидкости выявляются при различных патологических состояниях.
Особенно важную роль играет исследование спинномозговой жидкости у детей раннего возраста, когда воспалительные заболевания и нарушения, вызванные асфиксией и внутричерепной родовой травмой, нередко имеют сходную неврологическую симптоматику. Ликвор исследуется при менингитах, менингоэнцефалитах, объемных процессах, асфиксии, внутричерепных кровоизлияниях, судорогах, гидроцефалии, наследственных заболеваниях, а также перед введением контрастных веществ в спинномозговой канал (пневмоэнцефалография, вентрикулография).
Ликвор можно получить при люмбальной или вентрикулярной пункциях. Люмбальная пункция у детей раннего возраста проводится в лежачем положении через 2 ч после кормления. Больного укладывают на бок, сгибая голову к груди, а ноги к животу, чтобы увеличить расстояние между позвонками. Ориентиром для введения иглы служит точка пересечения линии, соединяющей гребешки подвздошных костей и позвоночника. Кожу на месте будущего прокола и вокруг него обрабатывают спиртом и йодом. Поясничный прокол у новорожденных и грудных детей делается иглой для внутривенных вливаний между II и III или III и IV поясничными позвонками на глубину 2—3 см. Пункцию проводят иглой с мандреном, так как быстрое вытекание жидкости может привести к резкому падению давления ликвора. Фиксируя пальцем промежуток между остистыми отростками позвонков, вводят иглу быстрым, но осторожным движением непосредственно над нижним остистым отростком.
У новорожденных и грудных детей иглу вводят под прямым углом, у детей 2—3 лет — с легким уклоном вверх. В момент прохождения через твердую мозговую оболочку ощущается «провал» иглы в субарахноидальное пространство. Вынув из иглы мандрен, спинномозговую жидкость собирают в стерильную пробирку. При наличии клинических признаков повышения внутричерепного давления выведение спинномозговой жидкости проводят осторожно, не удаляя мандрена. Если игла не попала в субарахноидальное пространство, то ее надо вынуть и повторить прокол. Иногда игла может ранить венозный сосуд оболочек или венозное сплетение и тогда жидкость вытекает с примесью крови («техническая кровь»). Если жидкость после нескольких капель не очищается от примеси крови, пункцию следует прекратить.
Для измерения давления спинномозговой жидкости после удаления мандрена, не теряя ликвора, к игле присоединяют манометр, представляющий собой градуированную стеклянную трубочку длиной 30—40 см и диаметром 1—2 мм, изогнутую под углом 90°. На изогнутый конец надета короткая резиновая манжетка с металлической канюлей, которая плотно подходит к пункцион-ной игле. Жидкость быстро поднимается по трубочке вверх. Уровень спинномозговой жидкости в трубочке измеряется сантиметровой лентой (если трубочка не градуирована). Это и есть высота давления спинномозговой жидкости. После измерения давления у детей раннего возраста берут 2—3 мл ликвора для исследования. При выведении 1 мл ликвора давление понижается на 10—15 мм вод. ст.
После взятия спинномозговой жидкости быстрым движением удаляют иглу, фиксируя позвоночник у ее основания. Место пункции смааывают йодом и накладывают стерильную повязку. Затем ребенка в горизонтальном положении без подушки укладывают на кровать. Кормить ребенка можно спустя 2 ч. В течение 2 дней ему показан постельный режим без резких движений головы. Применять физиотерапевтические процедуры, ЛФК, гимнастику, массаж ортопедические укладки после пункции не рекомендуется. При технически правильно выполненной люмбальной пункции у детей раннего возраста осложнения наблюдаются крайне редко. При опухолях задней черепной ямки выведение ликвора может вызвать смещение мозга с вклинением миндалин мозжечка в большое затылочное отверстие. В этих случаях пункцию производят с большой осторожностью.
Состав ликвора при различных нозологиях
В обзоре представлены изменения лабораторных показателей ликвора при основных тяжелых заболеваниях цетральной нервной системы.
Исследование спинномозговой жидкости является единственным методом, позволяющим быстро диагностировать менингит. Отсутствие воспалительных изменений в ликворе всегда позволяет исключить диагноз менингита. Этиологический диагноз менингита устанавливают с помощью бактериоскопических и бактериологических методов, вирусологических и серологических исследований.
По этиологической структуре 80-90% бактериологически подтвержденных случаев приходится на Neisseria meningitides, Streptococcus pneumoniae и Haemophilus. Бактериоскопия СМЖ благодаря характерной морфологии менингококков и пневмококков дает при первой люмбальной пункции положительный результат в 1, 5 раза чаще, чем рост культуры.
СМЖ при гнойном менингите от слегка мутноватой, как бы забеленной молоком, до густо зеленой, гнойной, иногда ксантохромной. В начальной стадии развития менингококкового менингита имеет место повышение внутричерепного давления, затем в ликворе отмечается нейтрофильный маловыраженный цитоз, а у 24, 7% больных СМЖ нормальная в первые часы болезни. Затем у многих больных уже в первые сутки заболевания цитоз достигает 12000-30000 в 1 мкл, преобладают нейтрофилы. Благоприятное течение заболевания сопровождается уменьшением относительного числа нейтрофилов и увеличение лимфоцитов. Встречающиеся случаи гнойного менингита с типичной клинической картиной и сравнительно небольшим цитозом могут быть объяснены, вероятно, частичной блокадой субарахноидального пространства. Отчетливой корреляции между выраженностью плеоцитоза и тяжестью заболевания может не наблюдаться.
У большинства больных гнойным менингитом с первых дней болезни отмечается понижение уровня глюкозы (ниже 3 ммоль/л), при летальных исходах содержание глюкозы было в виде следов. У 60% больных содержание глюкозы ниже 2, 2 ммоль/л, а отношение уровня глюкозы к таковому в крови у 70% составляет менее 0, 31. Увеличение содержания глюкозы – почти всегда прогностически благоприятный признак.
При туберкулезном менингите бактериоскопическое исследование СМЖ часто дает отрицательный результат. Микобактерии чаще обнаруживают в свежих случаях заболевания (у 80% больных туберкулезном менингитом). Нередко отмечается отсутствие микобактерий в люмбальном пунктате при обнаружении их в цистернальной СМЖ. В случае отрицательного или сомнительного бактериоскопического исследования туберкулез диагностируют методом посева или биологической пробой. При туберкулезном менингите СМЖ прозрачна, бесцветна или слегка опалесцирует. Плеоцитоз колеблется от 50 до 3000 в 1 мкл, в зависимости от стадии заболевания, составляя к 5-7 дню болезни 100-300 в 1 мкл. При отсутствии этиотропного лечения число клеток нарастает от начал до конца заболевания. Может быть внезапное падение цитоза при повторной люмбальной пункции, проведенной через 24 часа после первой. Клетки преимущественно лимфоциты, однако нередко в начале болезни встречается смешанный лимфоцитарно-нейтрофильный плеоцитоз, что считается типичным для миллиарного туберкулеза с обсеменением мозговых оболочек. Характерным для туберкулезного менингита является пестрота клеточного состава, когда наряду с преобладанием лимфоцитов встречаются нейтрофилы, моноциты, макрофаги и гигантские лимфоциты. Позднее – плеоцитоз приобретает лимфоплазмоцитарный или фагоцитарный характер. Большое количество моноцитов и макрофагов свидетельствует о неблагоприятном течении заболевания.
Общий белок при туберкулезном менингите всегда повышен до 2-3 г/л, причем ранее исследователи отмечали, что белок увеличивается до появления плеоцитоза и исчезает после значительного его уменьшения, т. е. в первые дни заболевания имеет место белковоклеточная диссоциация. Для современных атипичных форм туберкулезного менингита характерно отсутствие типичной белковоклеточной диссоциации.
При туберкулезном менингите рано отмечается снижение концентрации глюкозы до 0, 83-1, 67 ммоль/л и ниже. У части больных выявляется снижение содержания хлоридов. При вирусном менингите около 2/3 случаев возбудителями являются вирус эпидемического паротита и группа энтеровирусов.
При серозных менингитах вирусной этиологии СМЖ прозрачна или слегка опалесцирует. Плеоцитоз небольшой (редко до 1000) с преобладанием лимфоцитов. У части больных в начале заболевания могут преобладать нейтрофилы, что характерно для более тяжелого течения и менее благоприятного прогноза. Общий белок в пределах 0, 6-1, 6 г/л или нормальный. У части больных выявляется снижение концентрации белка, обусловленное гиперпродукцией ликвора.
ЗАКРЫТАЯ ЧЕРЕПНО-МОЗГОВАЯ ТРАВМА
Проницаемость мозговых сосудов в остром периоде черепно-мозговой травмы в несколько раз превышает проницаемость периферических сосудов и находится в прямой зависимости от степени тяжести травмы. Для определения тяжести поражения в остром периоде можно использовать ряд ликворологических и гематологических тестов. Сюда относятся: степень выраженности и длительность наличия гиперпротеинорахии как теста, характеризующего глубину дисгемических расстройств в мозге и проницаемости гематоликворного барьера; наличие и выраженность эритроархии как теста, достоверно характеризующего продолжающееся внутримозговое кровотечение; наличие в течение 9-12 дней после травмы выраженного нейтрофильного плеоцитоза, что служит указанием на ареактивность тканей, ограничивающих ликворные пространства и угнетение санирующих свойств клеток паутинной оболочки или присоединения инфекции.
– Сотрясение головного мозга: СМЖ обычно бесцветна, прозрачна, не содержит эритроцитов или их количество незначительно. В 1-2 день после травмы цитоз нормальный, на 3-4 день появляется умеренно выраженный плеоцитоз (до 100 в 1 мкл), который снижается до нормальных цифр на 5-7 день. В ликворограмме лимфоциты с наличием незначительного количества нейтрофилов и моноцитов, макрофаги, как правило, отсутствуют. Уровень белка в 1-2 день после травмы нормальный, на 3-4 день он повышается до 0, 36-0, 8 г/л и к 5-7 дню возвращается к норме.
– Ушиб головного мозга: количество эритроцитов колеблется от 100 до 35000 а при массивном субарахноидальном кровоизлиянии достигает 1-3 млн. В зависимости от этого цвет СМЖ может быть от сероватого до красного. Из-за раздражения мозговых оболочек развивается реактивный плеоцитоз. При ушибах легкой и средней степени тяжести плеоцитоз на 1-2 день в среднем равен 160 в 1 мкл, а при тяжелой степени достигает несколько тысяч. На 5-10 сутки плеоцитоз достоверно снижается, но не достигает нормы и в последующие 11-20 сутки. В ликворогамме лимфоциты, часто макрофаги с гемосидерином. Если характер плеоцитоза меняется на нейтрофильный (70-100% нейтрофилов) – развился гнойный менингит как осложнение. Содержание белка при легкой и средней тяжести в среднем 1 г/л и не приходит к норме к 11-20 суткам. При тяжелых повреждениях головного мозга уровень белка может достигать 3-10 г/л (часто заканчивается летальным исходом).
При черепно-мозговой травме энергетический обмен мозга переключается на путь анаэробного гликолиза, что ведет к накоплению в нем молочной кислоты, и, в конечном итоге, к ацидозу мозга.
Исследование параметров, отражающих состояние энергетического обмена мозга, позволяет судить о тяжести течения патологического процесса. Снижение артериовенозной разницы по рО2 и рСО2, увеличение потребления мозгом глюкозы, нарастание веноартериальной разницы по молочной кислоте и увеличение ее в ликворе. Наблюдаемые изменения являются результатом нарушения деятельности ряда ферментных систем и не могут быть компенсированы кровоснабжением. Необходимо стимулировать нервную деятельность больных.
Цвет ликвора зависит от примеси крови. У 80-95% больных на протяжении первых 24-36 ч СМЖ содержит явную примесь крови, а в более поздний срок она либо кровянистая, либо ксантохромная. Однако у 20-25% пациентов при небольших очагах, расположенных в глубинных отделах полушарий, или в случае блокады ликворопроводящих путей вследствие быстро развивающегося отека мозга эритроциты в СМЖ не определяются. Кроме того, эритроциты могут отсутствовать при проведении люмбальной пункции в самые первые часы после начала кровоизлияния, пока кровь достигает спинального уровня. Такие ситуации являются поводом к диагностическим ошибкам – постановке диагноза «ишемический инсульт». Наибольшее количество крови обнаруживается при прорывах крови в желудочковую систему. Выведение крови из ликворных путей начинается с первых же суток заболевания и продолжается в течение 14-20 дней при черепно-мозговых травмах и инсультах, а при аневризмах сосудов головного мозга до 1-1, 5 месяцев и не зависит от массивности кровоизлияния, а от этиологии процесса.
Вторым важным признаком изменения СМЖ при геморрагическом инсульте является ксантохромия, выявляемая у 70-75% больных. Она появляется на 2-е сутки и исчезает через 2 недели после инсульта. При очень большом количестве эритроцитов ксантохромия может появиться уже через 2-7 часов.
Увеличение концентрации белка наблюдается у 93, 9% больных и количество его колеблется от 0, 34 до 10 г/л и выше. Гипрепротеинорахия и повышенное содержание билирубина могут сохраняться длительное время и, наряду с ликвородинамическими нарушениями, могут быть причиной менингеальных симптомов, в частности головных болей, даже спустя 0, 5 – 1 год после субарахноидального кровоизлияния.
Плеоцитоз выявляют почти у 2/3 пациентов, он носит нарастающий в течение 4-6 дней характер, количество клеток колеблется от 13 до 3000 в 1 мкл. Плеоцитоз связан не только с прорывом крови в ликворные пути, но и с реакцией оболочек мозга на излившуюся кровь. Представляется важным определять в таких случаях истинный цитоз ликвора. Иногда при кровоизлияниях в мозг цитоз остается нормальным, что связано с ограниченными гематомами без прорыва в ликворное пространство, либо с ареактивностью оболочек мозга.
При субарахноидальных кровоизлияниях примесь крови может быть настолько велика, что ликвор визуально почти не отличим от чистой крови. В 1-й день количество эритроцитов, как правило, не превышает 200-500 х 109/л, в дальнейшем их количество увеличивается до 700-2000х109/л. В самые первые часы после развития небольших по объему субарахноидальных кровоизлияний при люмбальной пункции может быть получен прозрачный ликвор, однако к концу 1-х суток в нем появляется примесь крови. Причины отсутствия примеси крови в СМЖ могут быть те же, что при геморрагическом инсульте. Плеоцитоз, в основном нейтрофильный, свыше 400-800х109/л, к пятым суткам сменяется лимфоцитарным. Уже через несколько часов после кровоизлияния могут появиться макрофаги, которые можно считать маркерами субарахноидального кровоизлияния. Повышение общего белка обычно соответствует степени кровоизлияния и может достигать 7-11 г/л и выше.
СМЖ бесцветна, прозрачна, у 66% цитоз остается в пределах нормы, у остальных повышается до 15-50х109/л, в этих случаях вы- являются характерные инфаркты мозга, близко расположенные к ликворным путям. Плеоцитоз, преимущественно лимфоидно-нейтрофильный, обусловлен реактивными изменениями вокруг обширных ишемических очагов. У половины больных содержание белка определяется в пределах 0, 34-0, 82 г/л, реже до 1 г/л. Повышение концентрации белка обусловлено некрозом мозговой ткани, повышением проницаемости гематоэнцефалического барьера. Содержание белка может увеличиваться к концу первой недели после инсульта и держатся свыше 1, 5 мес. Довольно характерным для ишемического инсульта является белково-клеточная (увеличение содержания белка при нормальном цитозе) или клеточно-белковая диссоциация.
АБСЦЕСС ГОЛОВНОГО МОЗГА
Для начальной фазы формирования абсцесса характерны нейтрофильный плеоцитоз и небольшое повышения белка. По мере развития капсулы, плеоцитоз уменьшается и нейтрофильный его характер сменяется лимфоидным, причем, чем больше развитие капсулы, тем менее выражен плеоцитоз. На этом фоне внезапное появление резко выраженного нейтрофильного плеоцитоза свидетельствует о прорыве абсцесса. Если же абсцесс располагался вблизи желудочковой системы или поверхности мозга цитоз составит от 100 до 400 в 3 мкл. Незначительный плеоцитоз или нормальный цитоз может быть тогда, когда абсцесс был отграничен от окружающей мозговой ткани плотной фиброзной или гиалинизированной капсулой. Зона воспалительной инфильтрации вокруг абсцесса в этом случае отсутствует или слабо выражена.
Наряду с белково-клеточной диссоциацией, считающейся характерной для опухолей, может иметь место плеоцитоз при нормальном содержанни белка в ликворе. При глиомах больших полушарий, независимо от их гистологии и локализации, повышение белка в ликворе наблюдается в 70, 3% случаев, причем при незрелых формах – в 88%. Нормальный или даже гидроцефальный состав желудочковой и спинальной жидкости может иметь место как при глубинных, так и при врастающих в желудочки глиомах. Это, в основном, наблюдается при зрелых диффузнорастущих опухолях (астроцитомы, олигодендроглиомы), без явных очагов некроза и кистообразования и без грубого смещения желудочковой системы. В то же время те же опухоли, но с грубым смещением желудочков, обычно сопровождаются повышением количества белка в ликворе. Гиперпротеинорахия (от 1 г\л и выше) наблюдается при опухолях, расположенных на основании мозга. При опухолях гипофиза содержание белка колеблется от 0, 33 до 2, 0 г\л. Степень сдвига протеинограммы находится в прямой зависимости от гистологической природы опухоли: чем злокачественнее опухоль, тем грубее изменения в белковой формуле ликвора. Появляются бета-липопротеиды, не обнаруживаемые в норме, снижается содержание альфа-липопротеидв.
У больных с опухолями мозга, независимо от их гистологической природы и локализации, довольно часто имеет место полиморфный плеоцитоз. Клеточная реакция обусловлена особенностями биологических процессов, протекающих в опухоли на определенных этапах ее развития (некрозы, геморрагии), обусловливающих реакцию. Окружающих опухоль тканей мозга и оболочек. Клетки опухоли больших полушарий мозга в жидкости из желудочков могут быть обнаружены в 34, 4%, а в спинальном ликворе – от 5, 8 до 15 % всех наблюдений. Основным фактором, обусловливающим попадание клеток опухоли в ликвор, является характер строения ткани опухоли (бедность связующей стромы), отсутствие капсулы, а также расположение новообразования вблизи ликворных пространств.
ХРОНИЧЕСКИЕВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ (арахноидиты, арахноэнцефалиты, перивентрикулярные энцефалиты)
Содержание белка в спинномозговой жидкости у большинства больных остается в пределах нормы или незначительно повышено (до 0, 5 г/л). Увеличение белка до 1 г/л наблюдается крайне редко и чаще при менингоэнцефалитах, нежели при арахноидитах.
За что отвечает спинномозговая жидкость
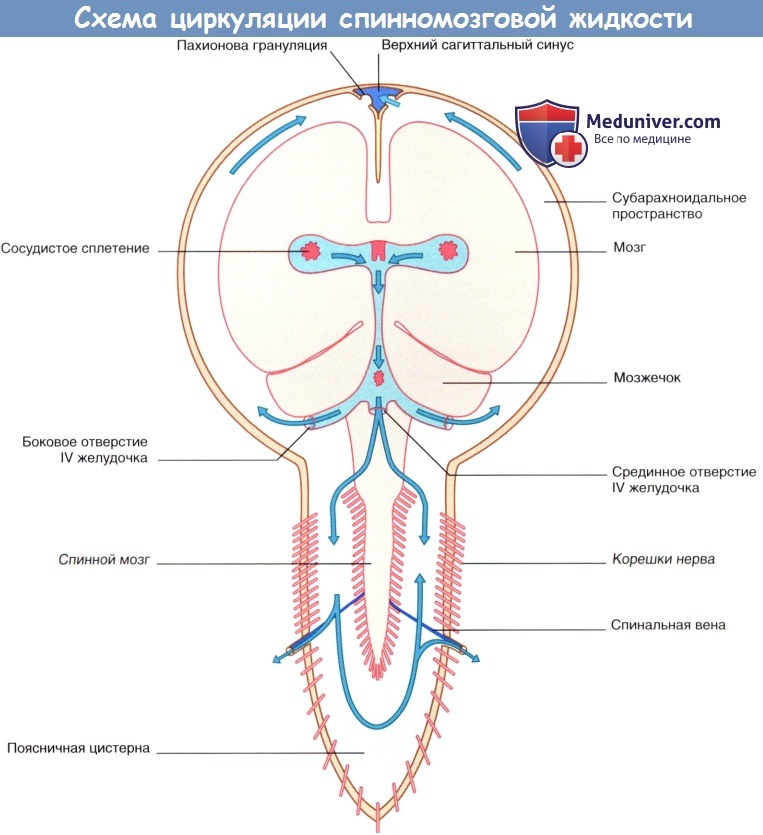
Спинномозговую жидкость секретируют в желудочки мозга клетки сосудистого сплетения. Из латеральных желудочков спинномозговая жидкость оттекает в III желудочек через межжелудочковое отверстие Монро, а затем переходит по водопроводу мозга в IV желудочек.
Оттуда спинномозговая жидкость стекает в субарахноидальное пространство через срединную апертуру (отверстие Мажанди) и боковую апертуру IV желудочка (циркуляцией жидкости в центральном канале спинного мозга можно пренебречь).
Часть спинномозговой жидкости субарахноидального пространства стекает через большое затылочное отверстие и доходит до поясничной цистерны в течение 12 часов. Из субарахноиадального пространства нижней поверхности мозга спинномозговая жидкость направляется вверх через вырезку намета мозжечка и омывает поверхность полушарий мозга. Затем спинномозговая жидкость реабсорбируется в кровь через грануляции паутинной оболочки — пахионовы грануляции.
Пахионовы грануляции представляют с собой выросты паутинной оболочки размером с булавочную головку, вдающиеся в покрытые твердой мозговой оболочкой стенки основных мозговых синусов, особенно верхнего сагиттального синуса, в который открываются малые венозные лакуны. В эпителиальных клетках паутинной оболочки спинномозговая жидкость переносится в составе крупных вакуолей.
Однако до верхнего сагиттального синуса может не доходить около четверти спинномозговой жидкости. Часть спинномозговой жидкости оттекает в пахионовы грануляции, которые вдаются в спинномозговые вены, выходящие из межпозвоночных отверстий; другая часть переходит в лимфатические сосуды ад-вентиции артерий области нижней поверхности головного мозга и эпиневрия черепных нервов. Эти лимфатические сосуды направляются к шейным лимфатическим узлам.
Ежедневно образуется около 500 мл спинномозговой жидкости (300 мл секретируют клетки сосудистого сплетения, 200 мл образуется из других источников, которые описаны в главе 5). Общий объем спинномозговой жидкости в организме взрослого человека составляет 150 мл (25 мл циркулирует в системе желудочков и 100 мл — в субарахноидальном пространстве). Полная замена спинномозговой жидкости происходит от двух до трех раз в день. Нарушение обмена спинномозговой жидкость может привести к ее накоплению в системе желудочков — гидроцефалии.
Спинномозговая жидкость проходит из субарахноидального пространства в мозг по околососудистым пространствам артериол; кроме того, на этом уровне или на уровне эндотелия капилляров спинномозговая жидкость способна проникать в ножки астроцитов, клетки которых образуют плотные контакты. Астроциты участвуют в формировании гематоэнцефалического барьера. Гематоэнцефалический барьер — активный процесс, осуществляемый через водопроводящие каналы (поры) в плазматической мембране ножек астроцитов при участии интегрального белка мембраны — аквапорина-4 (AQP4). Жидкость высвобождается из астроцитов и переходит во внеклеточное пространство, где смешивается с жидкостью, высвобожденной в результате метаболических процессов клеток мозга.
Эта межклеточная жидкость «протекает» в мозге и попадает через поверхность эпендимы или мягкой мозговой оболочки в спинномозговую жидкость, в составе которой она выводится из мозга в кровяное русло. В случае недостаточности лимфатической системы мозга гематоэнцефалический барьер обеспечивает доставку различных секретируемых нейронами или клетками глии сигнальных молекул, а также элиминацию растворенных тканевых веществ и поддержание осмотического равновесия мозга.
а) Гидроцефалия (от греч. hydor—вода и kephale—голова) — избыточное накопление спинномозговой жидкости в системе желудочков мозга. В большинстве случаев гидроцефалия возникает в результате накопления спинномозговой жидкости в системе желудочков мозга (вызывающего их дилатацию) или в субарахноидальном пространстве; исключение составляют состояния, при которых причиной избыточной продукции спинномозговой жидкости является редкое заболевание — папилломатоз клеток сосудистого сплетения. [Термин «гидроцефалия» не используют для описания избыточного «скопления» спинномозговой жидкости в системе желудочков и субарахноидальном пространстве при старческой атрофии мозга; иногда в этих случаях используют термин «гидроцефалия ex vacuo» (т.е. смешанная заместительная гидроцефалия).]
Гидроцефалия может быть вызвана такими патологическими процессами, как воспаление, опухоли, травмы и изменение осмолярности спинномозговой жидкости, В связи с этим распространенная теория о том, что причиной гидроцефалии может быть исключительно нарушение путей оттока спинномозговой жидкости, оказывается чрезмерно упрощенной и, вероятно, неверной.
Гидроцефалию у детей наблюдают при мальформации Арнольда-Киари, при которой мозжечок частично погружается в спинномозговой канал в результате недостаточного развития задней черепной ямки во внутриутробном периоде. При отсутствии лечения голова ребенка может достигать размеров футбольного мяча, а полушария мозга истончаются до толщины листа бумаги. Гидроцефалия практически всегда сочетается с расщеплением позвоночника.
Острая или подострая гидроцефалия может развиться при нарушении оттока спинномозговой жидкости в результате смещения мозжечка в большое затылочное отверстие или обструкции IV желудочка объемным новообразованием (опухолью или гематомой)/
Причиной гидроцефалии у любых возрастных групп может быть воспаление оболочек мозга — менингит. Одной из патогенетических составляющих развития гидроцефалии может быть лептоменингеальная адгезия, нарушающая циркуляцию спинномозговой жидкости на уровне оттока из желудочков, вырезки намета мозжечка и/или пахионовых грануляций.
б) Резюме. Спинномозговая жидкость. В области нижней поверхности мозга спинномозговая жидкость находится в большой цистерне мозга, цистерне моста, межножковой цистерне и охватывающей цистерне. Кроме того, спинномозговая жидкость распространяется вдоль оболочек зрительного нерва; повышение внутричерепного давления может вызвать сдавление центральной вены сетчатки, что приводит к отеку диска зрительного нерва. Дуральный мешок спинного мозга окружает спинной мозг и оканчивается на уровне II крестцового позвонка. Корешки спинномозговых нервов расположены в поясничной цистерне, в области которой проводят поясничную пункцию.
Секретируемая сосудистым сплетением спинномозговая жидкость поступает в субарахноидальное пространство через три отверстия IV желудочка; некоторая ее часть проходит в поясничную цистерну. Минуя вырезку намета мозжечка и субарахноидальное пространство головного мозга, спинномозговая жидкость направляется вверх к верхнему сагиттальному синусу и его лакунам через пахионовы грануляции. Нарушение циркуляции спинномозговой жидкости может привести к гидроцефалии.
Редактор: Искандер Милевски. Дата публикации: 10.11.2018