Замедление функции релаксации левого желудочка что это такое
Замедление функции релаксации левого желудочка что это такое
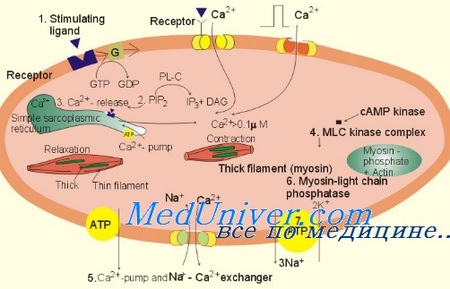
Сокращение и расслабление регулируются сложным взаимодействием актина, тропомиозина, миозина и регуляторными белками ТрТ, TpI и ТрС с кальцием и фосфорилирующей протеинкиназой, а также АТФ и АДФ. В то время как связывающий кальций ТрС освобождает его от ингибиро-вания TpI, тем самым способствуя актин-миозиновым взаимодействиям, фосфорилирование TpI восстанавливает его ингибирующую роль и ускоряет релаксацию.
Как отмечалось ранее, TpI и его фосфорилирование, по всей видимости, регулирует индуцированные нагрузкой изменения релаксации. В связи с тем что при СН существуют некоторые признаки уменьшения фосфорилирования TpI, возможны более важные терапевтические последствия; именно поэтому методы повышения фосфорилирования TpI могут стать терапевтической стратегией, т.к. индуцированные нагрузкой нарушения релаксации могут способствовать повышению давления наполнения и появлению симптомов при СНнФВ.
Энергетическая поддержка (потребление АТФ) может влиять на релаксацию путем регулирования обратного захвата кальция Са2+-АТФазой СР, влияя на актин-миозиновые мостики в области головки миозина, где челночный механизм обмена фосфокреатина обеспечивает доставку АТФ из митохондрий и удаление АДФ и неорганического фосфата из области актин-миозиновых мостиков. Недостаточное количество АТФ и повышение уровня АДФ нарушает и разрушает актин-миозиновые мостики и замедляет релаксацию.
Острая ишемия вызывает нарушение и неполную релаксацию через снижение уровня АТФ и уменьшение внутриклеточного рН. Нарушенная релаксация является первым функциональным изменением при острой ишемии; также описан одновременный сдвиг диастолического отношения давление/объем вверх (сниженная растяжимость) наряду с ухудшением релаксации и тахикардией, которая усиливает действие релаксации на давление наполнения и вносит спой вклад в повышение давления наполнения при ишемии. Гипертрофированное сердце более чувствительно к ишемии, поскольку в результате ишемии происходим большее увеличение давления наполнения.
Нарушения в самих сократительных элементах, актине и миозине, могут повлиять на разрушение актинмиозиновых мостиков. Были сообщения об изменениях, связанных с нарушением изоформ миозина или мутациями в генах, кодирующих миозин или актин, однако вопросы, связанные с изменениями структуры и функции актина и миозина при СНнФВ, остаются спорными.
Следует признать, что диастолическая релаксация связана с систолической функцией эффектом восстановления. Когда сократимость ЛЖ ниже критического объема, потенциальная энергия сохраняется, что ускоряет релаксацию во время последующей диастолы. Этот процесс называют эластической отдачей, и факторы, которые влияют на силу систолы, могут влиять на скорость и степень релаксации.
Признаки нарушения релаксации миокарда
Результаты исследований с участием пациентов с сердечной недостаточностью с нормальной фракцией выброса (СНнФВ), на старых собаках с АГ и с помощью математических моделированных систем поддерживают концепцию, что нарушение релаксации может способствовать повышению среднего диастолического давления в ЛЖ при СНнФВ и увеличении ЧСС. Более того, любой другой фактор, который укорачивает период диастолического наполнения (замедленное сокращение или длинный интервал PR), будет усиливать воздействие нарушенной релаксации ЛЖ на диастолическое давление во время наполнения и таким образом влиять на среднее давление в ЛП, необходимое для наполнения ЛЖ.
В исследованиях у пациентов с сердечной недостаточностью с нормальной фракцией выброса (СНнФВ) отмечено среднее значение т=60 мсек (при ЧСС
70 уд/мин) с увеличением значений до 86 мсек при ФН. Можно ли использовать терапию для улучшения релаксации непосредственно, а также может ли такая терапия облегчать симптомы — эти вопросы требуют активного изучения.
Пациенты с нарушенной релаксацией и повышенной зависимостью от сокращения предсердий имеют риск развития СН при возникновении пароксизма ФП. Острое уменьшение наполнения, связанное с потерей систолической активности предсердий, ассоциировано с увеличением ЧСС и приводит к острому повышению давления в ЛП для поддержания его наполнения. В противоположность этому у здоровых людей с нормальными релаксацией и ранним диастол и ческим наполнением зависимость от потока медленного наполнения желудочков и предсердного наполнения минимальна, поэтому менее вероятно, что острое возникновение ФП может вызвать острый отек легких.
Диастолическая дисфункция левого желудочка
Врач ультразвуковой диагностики
Палий К.А.
Под диастолической дисфункцией понимают неспособность левого желудочка наполняться и поддерживать ударный объём без компенсаторного увеличения предсердного давления наполнения.
В значительной степени она определяется способностью миокарда к расслаблению и податливостью (жесткостью) стенки. Нарушение диастолической функции левого желудочка может наблюдаться как в комбинации со снижением систолической функции левого желудочка, так и изолированно (например, при заболеваниях, сопровождающихся гипертрофией левого желудочка). Усиленный фиброз миокарда, развивающийся при старении, также может причиной значительной диастолической дисфункцией.
Для понимания подходов к оценке диастолического наполнения левого желудочка требуется знание четырех фаз диастолы.
Вышеописанные фазы диастолы могут быть легко прослежены с помощью импульсно – волновой допплерографии, визуализирующей изменения скорости трансмитрального потока крови.
Типичная кривая скорости трансмитрального потока имеет два пика: первый из них (пик Е) соответствует фазе быстрого раннего наполнения желудочков, тогда как второй относительно низкоскоростной пик (А) имеет более низкую амплитуду и совпадает по времени с сокращением предсердия. Для оценки диастолической функции левого желудочка предложено использовать большое число характеристик пиков Е и А, однако на практике рутинно используются лишь некоторые из них: максимальная скорость пика Е, максимальная скорость пика А, соотношение максимальных скоростей Е/А и время замедления пика Е.
По мере нарушения диастолической функции левого желудочка конечное диастолическое давление в его полости начинает расти, что, в свою очередь, вызывает рост давления в левом предсердии. В результате характер потока крови между левым предсердием и левым желудочком изменяется, что может быть зафиксировано с помощью импульсно –волновой допплерографии входящего трансмитрального потока.
Известно 4 основных типа диастолического наполнения левого желудочка:
Факторы, влияющие на изменение трансмитрального кровотока, можно разделить на физиологические и патологические. В свою очередь патологические подразделяются на внесердечные и сердечные.
Среди физиологических причин выделяются такие как возраст, частота сердечных сокращений, положение пациента, дыхание, преднагрузка (например, изменение профиля трансмитрального кровотока при нагрузочных пробах).
Внесердечные факторы, влияющие на трансмитральный кровоток: ожирение, диабет, почечная недостаточность, синдром ночного апноэ.
Сердечные причины: артериальная гипертензия (АГ), ишемическая болезнь сердца (ИБС), кардиомиопатии, хроническая сердечная недостаточность (ХСН), пороки сердца, миокардиты, заболевания перикарда и др.
Таким образом, эхокардиография является единственным доступным неинвазивным методом оценки диастолической функции левого желудочка, которая имеет важное клиническое значение.
Диастолическая дисфункция рассматривается как дебют в нарушении функции желудочков при различных заболеваниях сердца.
Степень диастолической дисфункции может указывать на тяжесть заболевания у больных с одинаковой степенью систолической дисфункции.
Выраженность диастолической дисфункции может выступать в качестве объективного маркера эффективности проводимого лечения или течения заболевания.
Райдинг Э. Эхокардиография. Практическое руководство/ Элисдэйр Райдинг; пер. с англ. – 4 –е изд. – М.: МЕДпресс-информ, 2016. – 280с.
Рыбакова М. К. Практическое руководство по ультразвуковой диагностике. Эхокардиография / М. К. Рыбакова и др. – М.: Издательский дом Видар-М. 2008. – 512 с.
Что такое сердечная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
Сердечная недостаточность — синдром, при котором нарушена способность сердца перекачивать кровь. Заболевание проявляется одышкой, повышенной утомляемостю, хрипами в лёгких, отёками голеней и стоп.
Выделяют острую и хроническую формы:
Распространённость
В России хроническая сердечная недостаточность чаще регистрируется у женщин. Возможно, это связано с более пристальным их вниманием к своему здоровью.
Причины хронической сердечной недостаточности
Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии.
Другие факторы риска:
Причины острой сердечной недостаточности
Острая сердечная недостаточность может возникнуть как обострение хронической формы заболевания, а также на фоне инфаркта миокарда, разрыва хорд митрального клапана и других тяжёлых состояний.
Симптомы сердечной недостаточности
В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках.
Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя.
Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром.
Патогенез сердечной недостаточности
Сердце, подобно насосу, нагнетает кровь в сосуды и перекачивает её из одной части тела в другую:
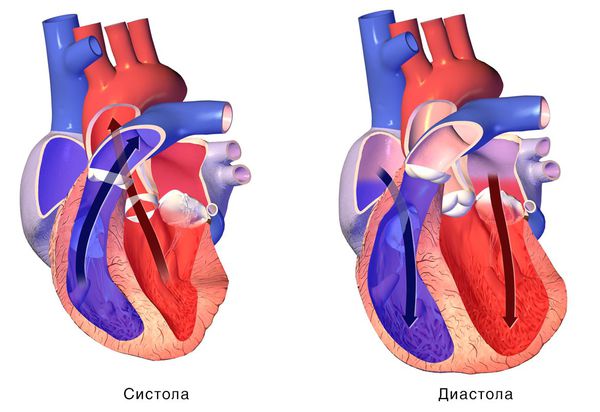
При сокращении сердечной мышцы, называемой систолой, кровь выталкивается из сердца. При расслаблении сердечной мышцы, или диастоле, она возвращается в сердце.
Если расслабляющая или сократительная способность сердца уменьшается, то развивается сердечная недостаточность. Это происходит, как правило, из-за слабости сердечной мышцы и/или потери её эластичности. В результате сердце качает недостаточно крови. Она может также накапливаться в тканях и вызывать застой.
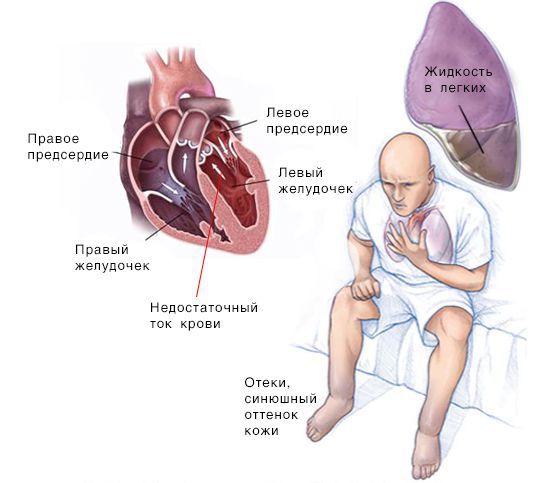
Скопление крови, поступающей в левую часть сердца, приводит к застою в лёгких и затруднению дыхания. Скопление крови, приходящей в правую половину сердца, вызывает застой жидкости в других частях тела, например в печени и ногах.
При сердечной недостаточности, как правило, поражены обе половины сердца. Но одна из них может страдать от заболевания сильнее, чем другая. В таких случаях выделяют правостороннюю и левостороннюю сердечную недостаточность.
Классификация и стадии развития сердечной недостаточности
Выделяют следующие формы сердечной недостаточности:
Недостаточность левого желудочка сердца
Левосторонняя сердечная недостаточность бывает левожелудочковой и левопредсердной. Для неё свойственно снижение выброса левого желудочка и/или застой крови на пути к левым отделам сердца, то есть в венах малого круга кровообращения.
Симптомы при левосторонней сердечной недостаточности (СН): слабость, головокружения, бледность кожи, одышка и быстрая утомляемость.
Недостаточность правого желудочка сердца
Симптомы при правосторонней СН: периферические отёки, цианоз и скопление жидкости в брюшной полости.
Изолированная сердечная недостаточность встречается редко и кратковременно. В последующем нарушение затрагивает все камеры сердца и развиваются типичные симптомы болезни.
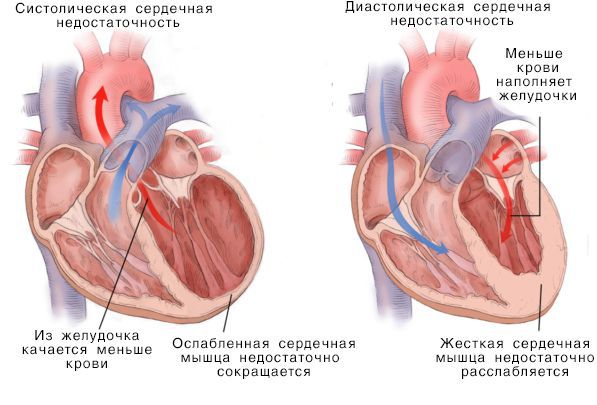
Систолическая и дистолическая сердечная недостаточность
Нарушение насосной функции левого желудочка может быть вызвано систолической и диастолической дисфункцией. Систолическая дисфункция более распространена и связана со снижением сократимости миокарда — мышечной ткани сердца. В большинстве случаев причиной систолической хронической сердечной недостаточности становится ИБС, сочетаясь с артериальной гипертензией и сахарным диабетом.
Помимо привычных терминов “диастолическая сердечная недостаточность” и “систолическая сердечная недостаточность”, используются названия “сердечная недостаточность с сохраненной фракцией выброса ЛЖ (СНСФВ)” и “сердечная недостаточность со сниженной фракцией выброса (СН СФВ)”.
Острая и хроническая сердечная недостаточность
Симптомы при хронической и острой СН различаются лишь интенсивностью и сроками развития.
Стадии развития сердечной недостаточности
Современная классификация хронической сердечной недостаточности объединяет модифицированную классификацию Российской кардиологический школы по стадиям, которые могут только ухудшаться (В. Х. Василенко, М. Д. Стражеско, 1935 г.), и международную классификацию по функциональным классам, которые определяются способностью больного переносить физическую нагрузку (тест с 6-ти минутной ходьбой) и могут ухудшаться или улучшаться (Нью-Йоркская классификация кардиологов). [2]
Классификация ХСН Российского общества специалистов по сердечной недостаточности
| ФК | ФК ХСН (могут изменяться на фоне лечения) | НК | Стадии ХСН (не меняются на фоне лечения) |
|---|---|---|---|
| 1ФК | Ограничений физической активности нет; повышенная нагрузка сопровождается одышкой и/или медленным восстановлением | 1 ст | Скрытая сердечная недостаточность |
| 11ФК | Незначительное ограничение физической активности: утомляемость, одышка, сердцебиение | 11а ст | Умеренно выраженные нарушения гемодинамики в одном из кругов кровообращения |
| 111ФК | Заметное ограничение физической активности: по сравнению с привычными нагрузками сопровождается симптомами | 11б ст | Выраженные нарушения гемодинамики в обоих кругах кровообращения |
| 1У ФК | Симптомы СН присутствуют в покое и усиливаются при минимальной физической активности | 111 ст | Выраженные нарушения гемодинамики и необратимые структурные изменения в органах-мишенях. Финальная стадия поражения сердца и других органов |
Классификация сердечной недостаточности Нью-Йоркской кардиологической ассоциации
Класс I. Заболевание сердца не ограничивает физическую активность. Обычная нагрузка не вызывает усталость, сердцебиение и одышку.
Класс II. Болезнь незначительно ограничивает физическую активность. В покое симптомов нет. Обычная физическая нагрузка вызывает усталость, сердцебиение или одышку.
Класс III. Физическая активность значительно ограничена. В покое симптомов нет. Небольшая физическая активность вызывает усталость, сердцебиение или одышку.
Осложнения сердечной недостаточности
Осложнения хронической сердечной недостаточности:
Диагностика сердечной недостаточности
Лечение сердечной недостаточности
Этапы оказания помощи пациенту с острой сердечной недостаточностью
При сердечной недостаточности не стоит заниматься самолечением. Своевременное обращение к врачу поможет избежать негативных последствий.
Цели терапии
Правильно подобранная медикаментозная терапия способна улучшить качество жизни и значительно продлить её продолжительность у больных даже с тяжелыми формами хронической сердечной недостаточности (по данным литературы — до 10 лет). [4]
Стандарты диагностики и лечения сердечной недостаточности, которые утверждены Минздравом, предписывают определенные исследования и манипуляции для пациентов, обратившихся с симптомами, напоминающими сердечную недостаточность; там же есть список лекарственных средств, но без указания, кто и как должен это лечить. Терапевты в поликлиниках не имеют соответствующей подготовки и не могут грамотно оказывать помощь этим больным.
Нужна ли госпитализация при сердечной недостаточности
Причиной госпитализации является декомпенсация — выраженное нарастание отёков и одышки, тахикардия и нарушение сердечного ритма.
В России сегодня почти нет специализированных отделений, где принимали бы больных с этим заболеванием, проводили бы дифференциальную диагностику и подбирали лечение (в Западной Европе введена врачебная специальность «специалист по сердечной недостаточности»). Кто реально занимается индивидуальным подбором лекарственных препаратов для больного? Терапевт, который назначает преимущественно фуросемид (мочегонный препарат), выводящий калий, снижающий давление и ускоряющий наступление летального исхода?
Кардиологические отделения районных больниц, куда с огромным трудом можно госпитализировать тяжелого больного на очень короткий срок, где опять же назначат фуросемид и лишь выведут избыточно накопленную жидкость, а через 1-2 месяца опять наступит ухудшение (правило 4-х госпитализаций: время между каждой последующей госпитализацией сокращается, состояние ухудшается, после 4-й госпитализации больных не остается!) В то время как современные препараты в постепенно повышающихся дозах могут обеспечить гемодинамическую разгрузку сердца, улучшить состояние пациента, уменьшить потребность в госпитализациях, продлить жизнь больного.
При хронической сердечной недостаточности показано сохранять режим питания и нагрузок и непрерывно принимать лекарственные препараты. Одно-двухдневный пропуск может ухудшить состояние, симптомы могут вернуться, и станет неизбежной госпитализация. Хроническая сердечная недостаточность часто встречается у людей пожилого возраста и сочетается с энцефалопатией, и помощь близких может значительно повысить их приверженность к лечению. Нужно обучение правильному питанию, режиму дня, контролю за задержкой жидкости (за рубежом эти функции выполняет специально обученная медсестра, которая осуществляет патронаж больного).
Острая или тяжелая форма хронической сердечной недостаточности подразумевает постельный режим, полный психический и физический покой. В остальных случаях показаны умеренные нагрузки, которые не сказываются на самочувствии. Следует потреблять не более 500-600 мл жидкости в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание, олигомерные питательные смеси.
Медикаментозное лечение
Если развивается приступ острой сердечной недостаточности левого желудочка (отёк легких), больной подлежит госпитализации, где ему оказывают неотложную помощь. Лечение заключается в введении диуретиков, нитроглицерина, препаратов, которые повышают сердечный выброс (добутамин, дофамин), проводятся ингаляции O2.
Если развивается асцит, показано проведение пункционного удаления жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция.
Поскольку сердечная недостаточность сопровождается выраженной гипоксией тканей, пациентам показана кислородная терапия. [10]
Хирургические и механические методы лечения
Питание и режим дня при сердечной недостаточности
Пациенту с сердечной недостаточностью следует уменьшить употребление жидкости до одного литра в сутки. Также следует исключить солёности, пряности и копчёности.
При заболевании нужно больше двигаться и выполнять посильные нагрузки: чаще ходить пешком и заниматься лёгкой гимнастикой.
Прогноз. Профилактика
До 1990-х годов 60 − 70 % пациентов с хронической сердечной недостаточностью умирали в течение пяти лет. Современная терапия позволила уменьшить смертность: сейчас в России при этой болезни она составляет 6 % в год, а среди пациентов с клинически выраженными формами — 12 % [16]
Отдалённый прогноз зависит от степени тяжести заболевания, образа жизни, эффективности подобранного лечения и приверженности ему, сопутствующих заболеваний и т. д.
Успешное лечение на ранних стадиях может полностью компенсировать состояние пациентов; при третьей стадии сердечной недостаточности прогноз самый печальный.
Чтобы сердечная недостаточность не прогрессировала, нужно соблюдать рекомендованный режим физической активности, регулярно и без пропусков принимать назначенные лекарства и регулярно наблюдаться у кардиолога.
Типы нарушений диастолической функции левого желудочка
Диастолическая дисфункция левого желудочка представляет собой сбой в процессе заполнения его кровью в период диастолы (расслабления сердечной мышцы), т.е. снижается способность перекачивания крови из системы легочной артерии в полость данной камеры сердца, и, следовательно – уменьшается ее наполняемость при релаксации. Диастолическое нарушение левого желудочка проявляется увеличением отношения таких показателей как его конечное давление и конечный объем в период диастолы.
Интересно! Это заболевание обычно диагностируется у людей старше 60 лет, чаще всего у женщин.

Различные факторы влекут за собой снижение диастолической функции левого желудочка, что проявляется в нарушении одного из трех его этапов. В результате данной патологии у миокарда не хватает достаточного объема крови, чтобы обеспечить нормальный сердечный выброс. Это приводит к развитию левожелудочковой недостаточности и легочной гипертензии.
Интересно! Доказано, что этот патологический процесс предшествует изменениям систолической функции, а также способен привести к развитию хронической сердечной недостаточности в тех случаях, когда ударный объем и минутный объем крови, сердечный индекс и фракция выброса еще не изменены.
Чем вызвано данное нарушение?
Нарушение диастолической функции левого желудочка, сопровождающееся ухудшением процессов релаксации и снижением эластичности его стенок, чаще всего связано с гипертрофией миокарда, т.е. утолщением его стенок.
Основными причинами гипертрофии сердечной мышцы являются:
Факторами, способствующими развитию гемодинамики при диастолической дисфункции в данном отделе миокарда, являются:
Важно! В группу риска развития патологии относятся люди, страдающие ожирением, и с сахарным диабетом.
Как проявляется заболевание?
Функциональное расстройство диастолы левого желудочка может протекать бессимптомно долгое время до появления первых клинических симптомов. Выделяют следующие клинические признаки диастолической дисфункции левого желудочка:
Типы патологии и степень их тяжести
Сегодня выделяют следующие типы диастолической дисфункции левого желудочка:

Как можно выявить заболевание?
Если диастолическая функция левого желудочка нарушена и нарушение выявлено на ранних этапах, то в таком случае можно предупредить развитие необратимых изменений. Диагностика данной патологии проводится такими методами:
Как проводиться лечение функционального нарушения?
Как уже отмечалось, диастолическая дисфункция левого желудочка, лечение которой зависит от типа заболевания, в первую очередь отражается на процессах гемодинамики. Поэтому план терапии основывается на коррекции нарушений данного процесса. В частности, осуществляется регулярное наблюдение за артериальным давлением, ЧСС и водно-солевым обменом, с последующей их коррекцией, а также ремоделирование геометрии миокарда (снижение утолщения и возвращение стенок его камер к норме).
Среди лекарственных препаратов, которые используются для лечения функционального нарушения диастолы данного отдела сердца, выделяют следующие группы: